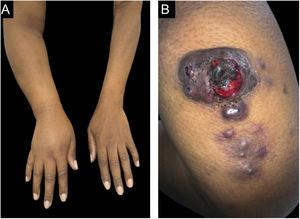
Paciente do sexo feminino, 56 anos, relatou o surgimento de nodulação em região posterior do braço direito há seis meses. Refere que, durante esse período, a lesão evoluiu com crescimento progressivo, dor e friabilidade com sangramento local frequente. A paciente havia sido submetida a mastectomia radical e esvaziamento axilar à direita, com quimioterapia e radioterapia adjuvante havia 11 anos, e apresentava, desde então, linfedema crônico no membro superior direito.
Ao exame dermatológico, observou‐se tumoração hipercrômica, cerca de 5,0×4,0cm, com áreas centrais de exulceração com sangramento local discreto em região posterior do braço direito. Também se observou presença de linfedema em membro superior direito e nodulações satélites, castanho‐violáceas, de até 0,5cm (fig. 1).
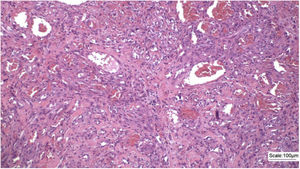
Realizou‐se biópsia incisional da tumoração e de nodulação satélite. A paciente retornou em consulta após um mês, com resultado de histopatológico que demonstrou neoplasia caracterizada por formações vasculares permeadas por células epitelioides atípicas infiltrando a derme superficial e profunda, com permeação perineural (fig. 2).
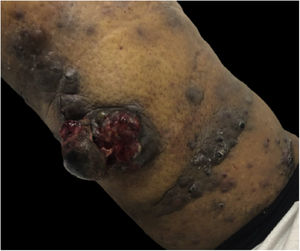
Nessa consulta, a paciente apresentava crescimento discreto da tumoração e aumento do número de lesões satélites (fig. 3).
Qual o seu diagnóstico?- a)
Síndrome de Stewart‐Treves
- b)
Carcinoma espinocelular
- c)
Melanoma
- d)
Carcinoma de Merkel
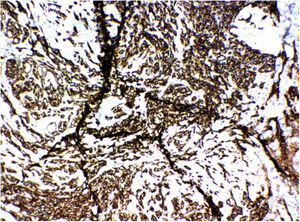
Foi solicitado imuno‐histoquímica, que apresentou positividade para CD31, confirmando hipótese de síndrome de Stewart‐Treves (fig. 4).
DiscussãoA síndrome de Stewart‐Treves (SST) é rara, de mau prognóstico, que consiste no surgimento de angiossarcoma cutâneo em áreas de linfedema crônico, e corresponde a cerca de 5% dos angiossarcomas.1–4 Sua ocorrência é mais comumente observada após mastectomia radical com esvaziamento axilar, com período de latência variável de 5 a 11 anos.2,4 Porém, também pode surgir em áreas de linfedema crônico em virtude de estase venosa, obesidade mórbida, após procedimentos cirúrgicos, malformações linfáticas, infecções crônicas e outros.2,5
A etiologia e fisiopatologia da síndrome ainda são desconhecidas. Discute‐se se o linfedema favoreceria a oncogênese por falha da drenagem linfática e acúmulo de fluido intersticial e estase, além da possível ocorrência de transformação neoplásica durante a angiogênese.4 Inicialmente, apresentam‐se como máculas e pápulas, evoluindo com nódulos e tumorações, podendo chegar a grandes volumes.6,7 É comum a presença de lesões satélites, dor e sangramento local.6
O diagnóstico é estabelecido com base na clínica, aliada à biópsia. O histopatológico pode ser sugestivo, com espaços vasculares irregulares revestidos por células endoteliais tumorais mitóticas, com núcleos hipercorados e pleomórficos.4 A imuno‐histoquímica auxilia na confirmação diagnóstica; os marcadores CD31 e CD34 são positivos.4
O tratamento baseia‐se na ressecção cirúrgica com margens amplas. Quimioterapia e radioterapia também podem ser utilizadas.2,3,6,7 No presente caso, o serviço de oncologia optou por quimioterapia com docetaxel; a equipe de cirurgia oncológica, até o momento, não indicou realização de tratamento cirúrgico. A ocorrência de metástases a distância não é incomum.3 Os pulmões são os órgãos mais comumente afetados. A paciente deste caso realizou tomografias de tórax, abdome e pelve que não demonstraram presença de metástases.
Apesar de rara, o conhecimento da SST se faz necessário, pois, em virtude de sua agressividade, somente um diagnóstico precoce pode auxiliar no aumento da sobrevida dos pacientes.
Suporte financeiroNenhum.
Contribuição dos autoresRoberta Akeme de Oliveira Sato: Concepção e planejamento do estudo; elaboração e redação do manuscrito; revisão crítica da literatura.
Clovis Antônio Lopes Pinto: Participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; participação efetiva na orientação da pesquisa
Celia Antonia Xavier de Moraes Alves: Participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados.
Juliana Arêas de Souza Lima Beltrame Ferreira: Participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica do manuscrito; aprovação da versão final do manuscrito.
Conflito de interessesNenhum.