A infecção por Balamuthia mandrillaris é doença infecciosa rara em todo o mundo, com altas taxas de morbidade e mortalidade. Seu diagnóstico precoce e correto é um grande desafio, cuja falta pode atrasar o início de tratamento eficaz e levar ao desenvolvimento de encefalite. Este relato descreve um caso de infecção por Balamuthia mandrillaris em um jovem chinês, com placas avermelhadas no dorso nasal como primeira apresentação, que finalmente evoluiu para encefalite fatal. A literatura relacionada foi revisada e as características especiais da pele são compartilhadas para facilitar o diagnóstico precoce da doença e aumentar as chances de sobrevida.
A infecção por Balamuthia mandrillaris é doença rara e fatal causada pela ameba B. mandrillaris, isolada pela primeira vez de uma primata mandril prenha que morreu de encefalite em 1986.1 Essa ameba causa uma doença do sistema nervoso central (SNC) chamada encefalite amebiana granulomatosa (EAG). A maioria dos pacientes desenvolveu rapidamente encefalite fatal, e a taxa de letalidade foi de até 90% nos Estados Unidos, no período de 1974 a 2016.2 A epidemiologia da B. mandrillaris é pouco conhecida e pode‐se apenas concluir que a exposição ao solo e à água contaminados foram mencionadas com frequência nos casos.3
Relato do CasoEste relato descreve o caso de um jovem de 15 anos que apresentava uma placa avermelhada no dorso nasal havia mais de um mês, com leve prurido. Ele negou febre ou tratamento com qualquer medicamento recentemente. Seu histórico familiar e de viagens eram normais, mas ele costumava nadar em uma lagoa sem tratamento da água, com traumatismo incerto ocorrendo no nariz. O exame dermatológico revelou uma placa avermelhada bem circunscrita, com bordas levemente elevadas e infiltração discreta com pouca descamação na superfície (fig. 1A), afetando cerca de dois terços do dorso nasal. Nenhum linfonodo cervical aumentado foi detectado.
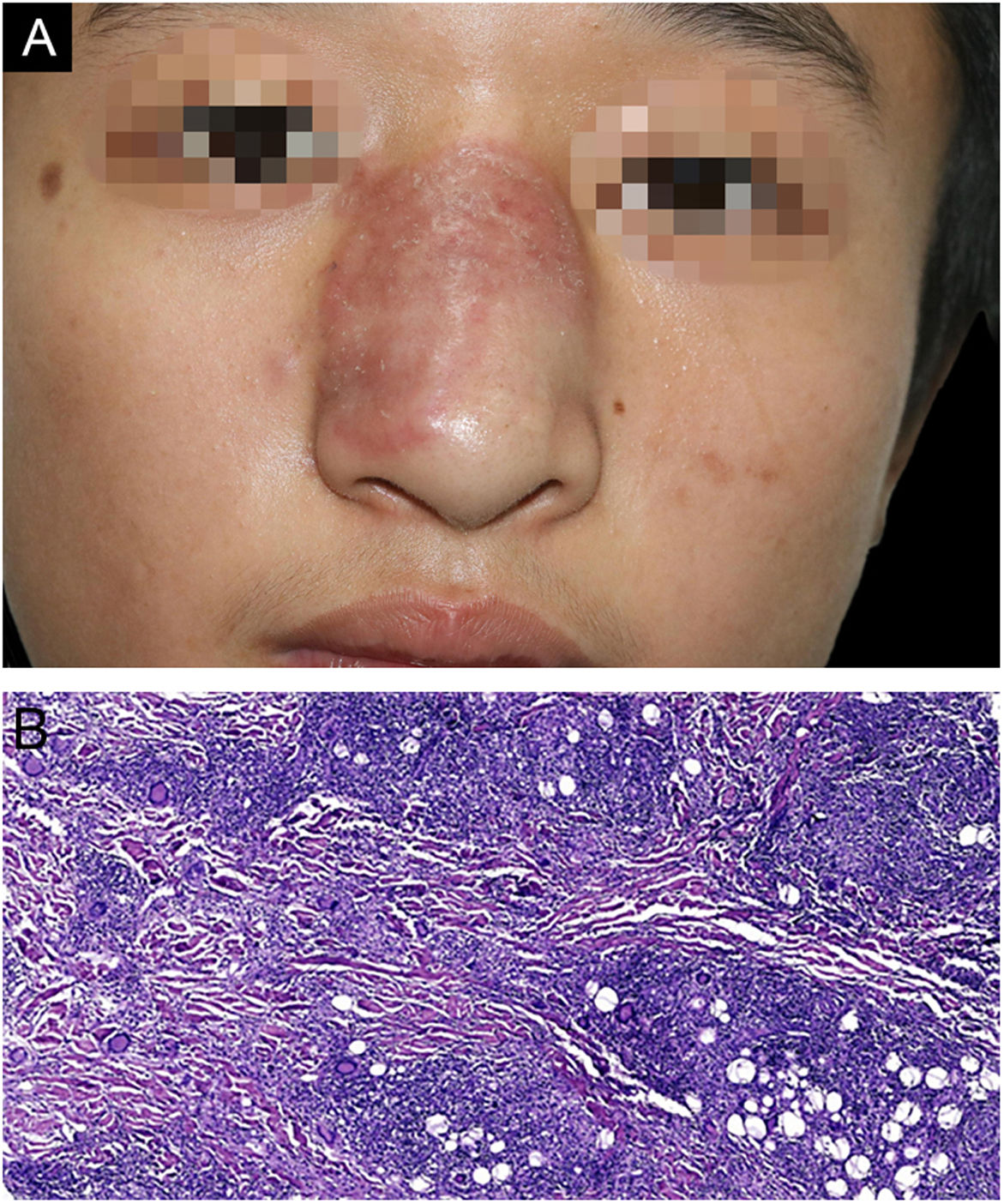
A, Imagem clínica mostrando placa avermelhada bem circunscrita no dorso nasal com borda levemente elevada e alguma descamação na superfície. B, O exame histopatológico da primeira biópsia mostra infiltrado inflamatório misto, incluindo linfócitos, histiócitos, eosinófilos e células gigantes multinucleadas, com formação de numerosos granulomas (Hematoxilina & eosina, 100×).
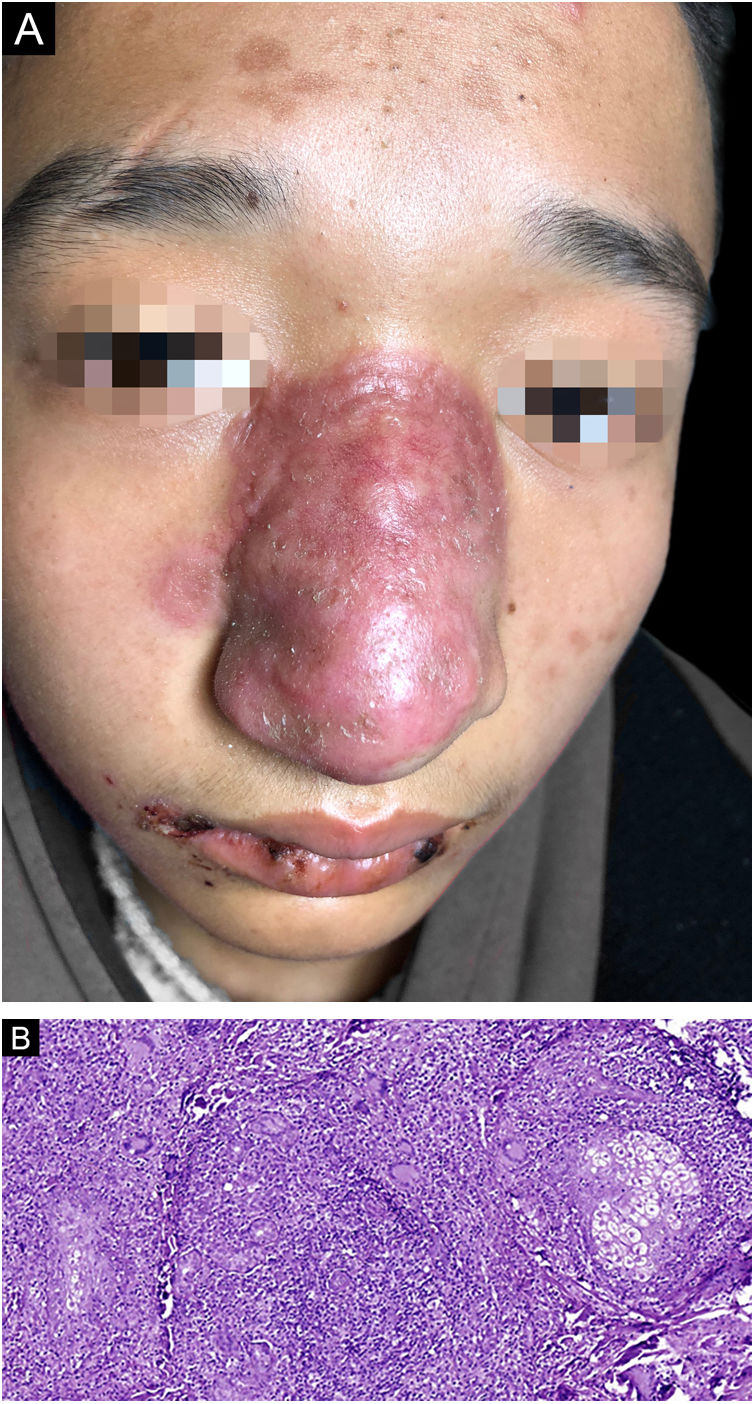
A biópsia foi realizada na placa avermelhada, e a histopatologia mostrou infiltrado misto de células inflamatórias com predomínio de linfócitos, histiócitos, eosinófilos e células gigantes multinucleadas; foi possível observar numerosos granulomas (fig. 1B). Entretanto, tanto a coloração pelo ácido periódico de Schiff (PAS) quanto a coloração para bacilos álcool‐ácido‐resistentes foram negativas, assim como a cultura para fungos e a pesquisa de micobacteriose atípica. Mesmo assim, foi prescrito itraconazol oral, 200mg/dia. Um mês depois, o paciente relatou estar “resfriado”, com tosse leve e aumento da lesão afetando quase todo o dorso nasal (fig. 2A). A tomografia computadorizada (TC) dos pulmões foi negativa, e uma segunda biópsia mostrou um quadro histopatológico semelhante ao da biópsia anterior (fig. 2B). Como a investigação de Mycobacterium tuberculosis em amostra da lesão por PCR com hibridização dot‐blot havia sido negativa, o tratamento foi alterado para claritromicina oral 500mg/dia e doxiciclina 200mg/dia, associada a itraconazol 400mg/dia. Um mês depois o jovem apresentou febre alta e sangramento nasal repetido. Ele entrou em coma e foi hospitalizado em outro hospital cinco dias depois. A TC de crânio mostrou múltiplos focos anormais de baixa densidade nos lobos frontais, parietais bilaterais e occipital direito. Uma amostra de líquido cefalorraquidiano foi enviada para a Guangzhou Vision Medicals Inc. para detecção de patógenos via next‐generation sequence (NGS), que confirmou a presença de sequências genômicas de B. mandrillaris expressas como 88,17% do total de parasitas, o que sugere que B. mandrillaris foi o principal patógeno. Embora itraconazol e linezolida tenham sido administrados por via intravenosa, o paciente morreu cerca de duas semanas depois, infelizmente. Além disso, foi confirmado por NGS que a infecção por B. mandrillaris estava presente na pele da biópsia inicial da placa avermelhada.
DiscussãoApenas cerca de 7 casos de infecção por B. mandrillaris foram relatados por ano em todo o mundo.4 Os pacientes podem ser divididos em dois tipos segundo diferentes manifestações clínicas. Um tipo ocorre principalmente nos Estados Unidos, e se apresenta com encefalite sem lesões cutâneas e geralmente leva à morte em alguns meses.2,4 O outro é observado principalmente na China5 e no Peru,6 onde a pele é geralmente afetada primeiro e, então, gradualmente evolui para encefalite. Até 50% dos casos ocorreram em crianças.7 Wang et al. relataram 28 casos em chineses; a maioria parecia ser menos agressiva apresentando maior taxa de sobrevida (44%), o que pode estar relacionado ao tratamento oportuno antes de a infecção evoluir para EAG. Do mesmo modo, o presente caso também apresentou lesões na pele, que ocorreram cerca de seis meses antes da encefalite. Infelizmente, o caso não foi diagnosticado em tempo hábil, não impedindo que a infecção piorasse rapidamente.
É difícil diagnosticar precocemente a infecção por B. mandrillaris. Uma história de traumatismo e de contato com água ou solo contaminados devem ser motivo de preocupação. A maioria dos casos mostrou uma placa endurecida comum, sem ulceração ou secreção pustulosa.5 Microscopicamente, a ameba se parece com histiócitos na morfologia e é difícil de ser identificada. As colorações pelo PAS convencional e para bacilos álcool‐ácido resistentes não são úteis; a infecção é facilmente diagnosticada erroneamente como granuloma letal da linha média.8 A técnica imuno‐histoquímica com anticorpo anti‐Balamuthia é útil, embora o anticorpo ainda não esteja disponível comercialmente. A técnica utilizando NGS é recomendada, a qual pode obter maior taxa de positividade para mais tipos de microrganismos, especialmente alguns patógenos raros, por meio de diferentes amostras, como tecidos, sangue, fluidos corporais e secreções.
O tratamento médico é difícil e não existe uma estratégia padrão até agora. A miltefosina pode beneficiar os pacientes e deve ser considerada em qualquer plano de tratamento.9 Além disso, lincomicina, azitromicina e interferon‐γ podem ser úteis.5 Além dos tratamentos medicamentosos, Doyle et al. relataram um caso tratado com sucesso por excisão do tecido cerebral infectado,10 mas essa não é a primeira escolha para a maioria das encefalites. Clinicamente, é imperativo fazer o diagnóstico precoce e descobrir um tratamento eficaz para salvar mais vidas.
Suporte financeiroEste projeto recebeu suporte financeiro da National Natural Science Foundation of China (Concessão n° 81773316).
Contribuição dos autoresKang Tao: Concepção e planejamento do estudo; revisão crítica da literatura; obtenção, análise e interpretação dos dados; elaboração e redação do manuscrito; revisão crítica do manuscrito; aprovação da versão final do manuscrito.
Ting Wang: Aprovação da versão final do manuscrito; obtenção, análise e interpretação dos dados; revisão crítica do manuscrito.
Lian Zhang: Aprovação da versão final do manuscrito; obtenção, análise e interpretação dos dados; revisão crítica do manuscrito.
Xi‐Chuan Yang: Aprovação da versão final do manuscrito; obtenção, análise e interpretação dos dados; revisão crítica do manuscrito.
Zhi‐Fang Zhai: Concepção e planejamento do estudo; revisão crítica da literatura; obtenção, análise e interpretação dos dados; elaboração e redação do manuscrito; revisão crítica do manuscrito; aprovação da versão final do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Tao K, Wang T, Zhang L, Yang XC, Zhai ZF. Fatal Balamuthia mandrillaris infection with red plaques on the nasal dorsum as the first presentation. An Bras Dermatol. 2022;97:498–500.
Trabalho realizado no Departamento de Dermatologia e Venereologia, Southwest Hospital, Army Medical University, Chongqing, China.