Na síndrome da imunodeficiência adquirida (AIDS) há deficiência da imunidade mediada por células T, tornando o hospedeiro vulnerável a infecções oportunistas e neoplasias.1 Ocorre quando há número de células CD4 menores que 200 mm3 ou pela presença de alguma condição definidora, como o sarcoma de Kaposi (SK), a neoplasia mais frequente nesses pacientes e cujo diagnóstico baseia‐se nos achados clínicos e histopatológicos.2,3
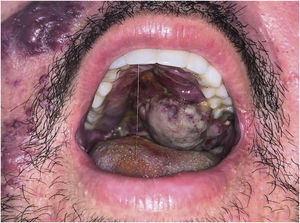
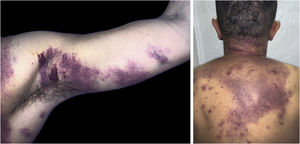
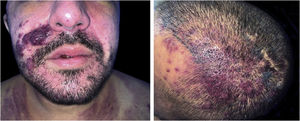
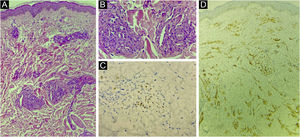
O presente relato descreve paciente do sexo masculino, 31 anos de idade, com surgimento de lesão violácea na cavidade oral, que progrediu em tamanho e extensão em dois meses, associada à odinofagia intensa. Referia fazer sexo com homens. Ao exame, apresentava tumoração violácea, infiltrada, com áreas de leucoplasia, que ocupava cerca de 70% do palato duro (fig. 1). Associadamente, mostrava lesões purpúricas, pápulas, nódulos e tumores violáceos na face, couro cabeludo, região cervical, axilas e tronco, ovalados, de tamanhos variados, indolores (figs. 2 e 3). Os exames sorológicos confirmaram infecção por HIV e sífilis. A contagem de linfócitos CD4, no momento do diagnóstico, correspondia a 129 mm3. A histopatologia de lesão cutânea violácea mostrou proliferação vascular atípica envolvendo a derme; o estudo imuno‐histoquímico evidenciou positividade para CD31 e herpes‐vírus 8 (HHV‐8), confirmando o diagnóstico de SK (fig. 4). Foram realizadas radiografia de tórax e endoscopia digestiva alta, sem alterações sugestivas de malignidade. A terapia antirretroviral (TARV) e a quimioterapia sistêmica foram iniciadas durante o internamento, com melhora inicial das lesões e do estado geral do paciente. Em seguida, nova contagem de células CD4 foi solicitada após três meses do início da TARV, com valor de 320 células/mm3, demonstrando melhora em relação ao primeiro exame. Entretanto, após cerca de oito meses, o paciente voltou ao serviço de infectologia com quadro de desconforto respiratório e hematêmese; foi transferido para UTI de serviço oncológico, com evolução rápida para óbito sem o devido esclarecimento da causa do sangramento.
(A) Proliferação vascular atípica, com vasos irregulares e atipias endoteliais (Hematoxilina & eosina). (B) Foto A em maior aumento (Hematoxilina & eosina, 100×). (C) Imuno‐histoquímica de fragmento cutâneo evidenciando positividade para o herpes‐vírus humano 8 (HHV 8). (D) Imuno‐histoquímica de fragmento cutâneo demonstrando positividade para o marcador de células endoteliais CD31.
O SK é neoplasia maligna endotelial e a forma clínica epidêmica está associada à infecção por HIV. Entre as causas e os fatores de risco, destacam‐se infecção por herpes‐vírus tipo 8, imunossupressão, predisposição genética e presença do HLA DR5.4,5
Pode ser a primeira manifestação da AIDS e reflete o diagnóstico tardio da síndrome. As manifestações clínicas do SK incluem máculas violáceas, eritematosas ou acastanhadas, assintomáticas, que evoluem para pápulas, placas ou tumores, que podem sangrar ou ulcerar. Pode haver concomitância de comprometimento do trato gastrintestinal, pulmões, linfonodos, ossos e fígado.4
Na histopatologia, pode‐se observar, nas lesões iniciais, proliferação e dilatação dos vasos da derme, com células endoteliais grandes; infiltrado perivascular com linfócitos, plasmócitos, eritrócitos extravasados e depósitos de hemossiderina. No estágio em placa e nódulos, há vasos sanguíneos agregados com proliferação de células fusiformes atípicas.6 Na imuno‐histoquímica, ocorre positividade para marcadores de células endoteliais, como CD34 e CD31.
Após a instituição da TARV na AIDS, houve redução da frequência do SK.5 Os fármacos levam à regressão das lesões cutâneas e viscerais, possivelmente pelo efeito anti‐angiogênico direto e pela restauração imune.7 A diminuição de casos de SK pode também ser consecutiva ao menor número de casos de AIDS entre homens homo/bissexuais, já que caracteristicamente a neoplasia atinge essa população.8
O tratamento abrange terapias locais e sistêmicas e depende de alguns fatores, como o subtipo de SK, o curso da doença, sua extensão e os sintomas do paciente. A abordagem das lesões localizadas inclui radioterapia, excisão cirúrgica, criocirurgia e laser. Se houver múltiplas lesões cutâneas e/ou envolvimento visceral, indica‐se quimioterapia. Quanto ao subtipo de SK relacionado ao HIV, a TARV é a primeira opção de tratamento.4 O prognóstico e a evolução do SK estão relacionados à imunossupressão e à presença de infecções oportunistas.
Apesar da redução da taxa de detecção da AIDS no Brasil nos últimos anos,9 a relação sexual continua sendo a principal maneira de adquirir o vírus entre os homens. Assim, educação em saúde e debates contínuos sobre o tema permanecem relevantes para estimular a prevenção e o diagnóstico precoce da infecção pelo HIV.
Suporte financeiroNenhum.
Contribuição dos autoresCamila Gonçalves Pinheiro: Aquisição de dados, elaboração do artigo.
Francisco de Assis Silva Paiva: Aquisição de dados.
Isabelle Sousa Medeiros Torres Ferreira: Aquisição de dados.
Gabriela Teixeira Viana Suppa Meira: Aquisição de dados.
Antônio Carlos Evangelista de Araújo Bonfim: Aquisição de dados.
Luciana Cavalcante Trindade: Revisão crítica para obter conteúdo intelectual, aprovação final do artigo.
Conflito de interessesNenhum
Como citar este artigo: Pinheiro CG, Paiva FAZ, Ferreira ISMT, Meira GTVS, Bonfim ACEA, Trindade LC. Rapidly progressive Kaposi's sarcoma associated with human immunodeficiency syndrome. An Bras Dermatol. 2023;98:283–6.
Trabalho realizado no Ambulatório de Dermatologia, Serviço de Dermatologia, Faculdade de Medicina Nova Esperança, João Pessoa, PB, Brasil.