As úlceras genitais (UG) representam um desafio diagnóstico e podem ser secundárias a processos neoplásicos e inflamatórios de diferentes causas. Entre os de etiologia infecciosa, encontram‐se as infecções sexualmente transmissíveis (IST), motivo muito frequente de busca do serviço de saúde. Os agentes mais comuns são o vírus do herpes‐simples e Treponema pallidum e, mais raramente, Haemophilus ducreyi, Klebsiella granulomatis e Chlamydia trachomatis. A cuidadosa utilização da propedêutica dermatológica oferece importantes elementos diagnósticos; no entanto, manifestações atípicas são muito comuns. Características distintivas das úlceras a serem observadas incluem sua margem, a borda, o fundo e a base. Alterações da cadeia ganglionar regional devem ser avaliadas quanto ao número, tamanho, mobilidade, consistência, inflamação e dor à palpação. Testes diagnósticos têm sensibilidade e especificidade variáveis, e os testes moleculares são atualmente considerados padrão ouro. Os testes rápidos imunocromatográficos representaram significativo avanço, pois podem ser realizados com sangue obtido da polpa digital, oferecem resultados em até 30 minutos e dispensam estrutura laboratorial. O tratamento das pessoas acometidas por UG/IST deve ser imediato, pois visa impedir a instalação de complicações, bem como redução da transmissão. Nem sempre é considerado que as pessoas com UG/IST apresentam graus variados de depressão, ansiedade, autorrecriminação e impacto sobre relacionamentos. A formação de vínculo e confiança no profissional é indispensável para estabelecimento de adesão ao tratamento e às medidas preventivas que devem ser discutidas de maneira individualizada.
Úlceras ou ulcerações são soluções de continuidade que atingem a derme e reparam com a formação de cicatriz.1 “Úlcera genital” (UG) é a denominação utilizada por autores nacionais e internacionais para identificar as soluções de continuidade da região genital e perigenital causadas por agentes de transmissão sexual (UG/IST), ainda que em algum momento de sua evolução sejam erosões e, portanto, reparam sem cicatriz.2 Tais lesões são causa comum de consulta e podem representar um desafio diagnóstico.3 Outras causas de UG incluem outros quadros infecciosos, processos inflamatórios não infecciosos e processos neoplásicos. Entre os causadores de processos infecciosos encontram‐se o citomegalovírus, vírus Epstein‐Barr com ou sem sinais de mononucleose, Mycoplasma pneumoniae, micoses profundas, microbacterioses e infecções mistas como a gangrena de Fournier, quadro ulceroso extremamente grave que acomete a região genital.4 São encontradiças ainda as lesões traumáticas (incluindo as factícias), as farmacodermias e as dermatites de contato alérgicas ou irritativas. A erupção fixa por medicamento é um diagnóstico muito frequentemente desconsiderado por médicos e de difícil compreensão pelos pacientes. O eritema multiforme, o líquen plano, o líquen escleroso, o pioderma gangrenoso, a doença de Crohn e a de Behçet podem também cursar com lesões ulceradas.5 Os processos neoplásicos primários mais frequentemente encontrados são os carcinomas basocelulares e epidermoides. Os melanomas, as lesões metastáticas e aquelas secundárias a processos mieloproliferativos são menos comuns, mas apresentam elevada morbimortalidade.4,6 As UG/IST têm como agentes mais comuns o herpes‐simplex vírus (HSV) e Treponema pallidum (TP). Em frequência muito menor aparecem Haemophilus ducreyi, Klebsiella granulomatis e Chlamydia trachomatis. Outros agentes podem eventualmente ser transmitidos por essa via, entre eles Entamoeba histolytica, que pode também acometer outros sistemas.7 Há, ainda, a potencial associação de agentes em uma mesma lesão. É bastante mencionado o cancro misto, também denominado cancro de Rollet, no qual estão presentes T. pallidum e H. ducreyi.2
O impacto psicossocial das IST é frequentemente ignorado. As pessoas acometidas apresentam quase sempre constrangimento e graus variáveis de autodepreciação, depressão e ansiedade. Por essa razão, a história clínica deve ser colhida de maneira empática em ambiente de privacidade e com garantia de sigilo. A anamnese deve incluir a obtenção de informações sobre as características iniciais da lesão ou lesões, sua duração e evolução, presença de sintomas, práticas e exposições sexuais, incluindo a identificação daquela(s) potencialmente responsáveis pela transmissão. Tratamentos prévios devem ser cuidadosamente investigados, bem como o uso de outros medicamentos e drogas.8 O exame cuidadoso das úlceras da pele ou mucosas frequentemente pode revelar algumas características distintivas. Seu diâmetro e profundidade, características da margem, da base, da borda e do fundo devem ser observados. A região afetada deve ser examinada quanto à presença de cicatrizes de lesões prévias e de adenopatia regional. Os linfonodos devem ser avaliados quanto ao número, tamanho, mobilidade, presença de consistência, inflamação e dor à palpação.6
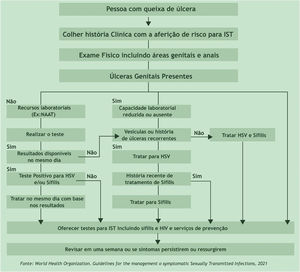
As UG/IST exigem tratamento no primeiro contato com o serviço de saúde.8 Suas características morfológicas são muito importantes, mas o diagnóstico feito com base exclusivamente em aspectos clínicos tem sensibilidade e especificidade muito aquém do ideal. Considera‐se inadmissível postergar o tratamento até que se obtenham resultados de testes diagnósticos, exceção feita aos testes rápidos cujo resultado pode ser obtido ainda durante consulta. Na impossibilidade de diagnóstico imediato, justifica‐se o diagnóstico presuntivo pela abordagem com base em fluxogramas. O estabelecimento imediato do tratamento reduz as complicações e a transmissão. Na figura 1, apresenta‐se o fluxograma proposto pela Organização Mundial de Saúde (OMS).9 A sabida regressão espontânea das lesões, dificuldade de acesso a serviços de saúde, impedimento para ausência ao trabalho e condições psicossociais fazem com que pacientes não retornem ao serviço. Os serviços de atendimento de pessoas com IST devem buscar condições facilitadas para retornos, seja pelo estabelecimento de uma relação de confiança, seja por usar adequada organização.
As UG/IST representam significativo marcador comportamental de risco para a infecção pelo HIV.10,11 Ademais, a quebra da barreira cutaneomucosa e o maior influxo de células‐alvo da infecção pelo HIV, entre elas os linfócitos CD4+, aumentam a transmissão viral. A presença do treponema e seus constituintes, por exemplo, induz a expressão da proteína CCR5, receptor do HIV nos macrófagos e nas células‐T.12 Ademais, a sífilis interfere negativamente na evolução da infecção pelo HIV, assim como a infecção pelo HIV leva a maior gravidade nas manifestações da sífilis.13
Cancro duroÉ causado por Treponema pallidum subespécie pallidum, e é a manifestação primária da sífilis, doença crônica, multisistêmica e de curso variável que pode levar a sequelas graves ou morte. A bactéria varia de 5 a 15 micrômetros de comprimento e tem aproximadamente 2 micrômetros de largura. Apresenta movimento de rotação em seu eixo longitudinal e ondulação que se propaga de uma extremidade à outra.14 Não é corado pelo Gram, mas pode ser identificado pelas colorações de Giemsa, de Vago (violeta de metila) e pela prata.15 É mantido por meio de inoculação em coelhos e é frequentemente referido como não cultivável. No entanto, sua viabilidade e características moleculares foram mantidas por mais de seis meses em meios de cultura de estritas condições de homeostase.16 É constituído de uma membrana externa, citoplasmática e endoflagelos ligados a nanomotores nos polos que são responsáveis por sua motilidade. Sua invasividade, que ocorre através de microabrasões na pele ou de mucosas intactas, está associada à capacidade de adesão e à atividade proteolítica da proteína TP0751, e sua evasividade ao sistema imunológico deve‐se ao pouco conteúdo proteico que sua membrana externa provê.13 A infecção torna‐se rapidamente sistêmica e frequentemente invade o sistema nervoso central; esse fato, no entanto, não traz consigo inexorável evolução para neurosífilis.14Treponema pallidum não produz exotoxinas ou endotoxinas, e as manifestações são consequência da resposta imunológica do hospedeiro, resultante de uma reação de hipersensibilidade tardia do tipo IV.17 Essa reação produz denso infiltrado inflamatório perilesional constituído por linfócitos, macrófagos e células plasmáticas.14
EpidemiologiaA doença é transmitida prioritariamente por meio das relações sexuais de qualquer natureza, incluindo a atividade sexual oral e o contato íntimo da pele com o exsudato de lesões abertas. Pode ainda ser transmitida da mãe infectada para o concepto em qualquer momento da gestação ou do parto. Uma terceira e mais rara forma de transmissão é a parenteral;15 no entanto, o rastreamento de infecções em doadores de sangue e órgãos elimina essa possibilidade.18 A OMS estima uma incidência anual global de 6 milhões de casos de sífilis adquirida.19 Os países de alta renda apresentam uma elevação dos casos de sífilis nas duas últimas décadas. Nos EUA, por exemplo, a incidência de sífilis primária e secundária aumentou em 71% entre 2014 e 2018 – 90% desses ocorreram em homens e 82% em homens que fazem sexo com homens (HSH). Minorias étnicas são também mais atingidas,20 e em mulheres é seis vezes mais frequentes em usuárias ou parceiras de usuários de drogas injetáveis.11 Países de baixa e média renda são atingidos de modo muito mais grave e, ainda que haja incidência desproporcionalmente elevada em HSH, ocorre em indivíduos jovens de ambos os sexos, independente da orientação sexual. No Brasil, as taxas de incidência de sífilis adquirida triplicaram, aumentando de 19,7/100.000 habitantes para 72,8/100.000 em 2019. Aproximadamente metade dos casos de sífilis adquirida notificados ocorreram em mulheres, fato que resulta em grave incidência de 8,2 casos de sífilis congênita/1.000 nascidos vivos no Brasil.21
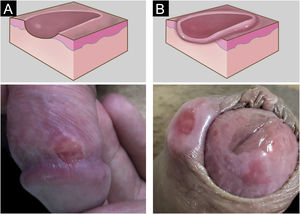
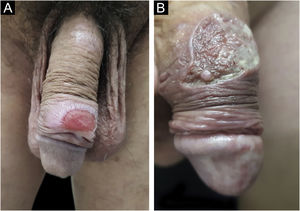
Manifestações clínicasO cancro duro ocorre no ponto de inoculação do treponema. O período de incubação pode variar de 9 a 90 dias, mais comumente de duas a três semanas. A lesão clássica inicia‐se como uma pequena mácula ou pápula que erosa e, tipicamente, torna‐ se úlcera única, bem delimitada, redonda ou ovalada.22 Seu fundo é geralmente limpo, vermelho e brilhante por vezes (fig. 2a).23 Sua borda apresenta‐se em rampa suave acompanhada ou não de alguma elevação da borda. A base é infiltrada com consistência acartonada ou cartilaginosa (fig. 2b). Em geral, é referida como indolor, porém esse é um sintoma subjetivo e muito variável.
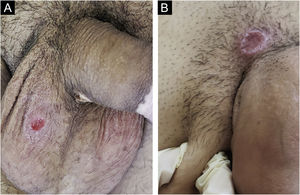
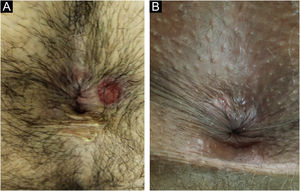
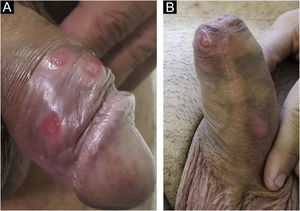
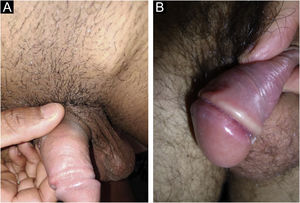
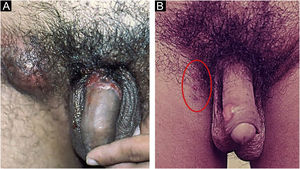
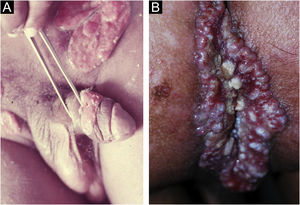
No homem, é frequentemente encontrado na glande, no sulco coronal, no frenulum e no folheto interno do prepúcio. É menos frequente na pele do pênis, do escroto (fig. 3a) e do púbis (fig. 3b). Nas mulheres, é encontrado nos grandes e pequenos lábios, na comissura posterior dos pequenos lábios, na fúrcula posterior, no períneo e na região perianal. Na região perianal, pode manter a configuração típica (fig. 4a) – a lesão apresentada exibe a coloração frequentemente comparada à de presunto cru. Ainda na região perianal, quando mais próximo ao ânus, pode apresentar borda irregular e uma forma quase linear, acompanhando a disposição das pregas anais (fig. 4b). Por ser frequentemente indolor e oculto em cavidades ou locais pouco visíveis, não raro passa despercebido. Mais raramente, pode ocorrer em outros locais no tegumento, como nos mamilos e dedos.22 Lesões múltiplas podem ocorrer em até 25% dos casos (fig. 5a e 5b) e são mais comumente encontradas em pacientes com infecção pelo HIV. Mais raramente, apresenta maiores dimensões, por vezes denominado cancro gigante (fig. 6a), características mais destrutivas, por vezes denominado cancro fagedênico (fig. 6b).24 Esses ocorrem, em especial, em pacientes com diferentes formas de imunodepressão, incluindo elevada faixa etária, desnutrição e alcoolismo. Sem tratamento, a lesão involui espontaneamente, dentro de três a seis semanas, quase sempre sem cicatriz. A linfoadenomegalia regional é virtualmente universal e em geral tem consistência “borrachoide” (fig. 7a). Constitui‐se de linfonodos múltiplos aos quais foi atribuída a denominação de “Plêiade de Ricord”.2 Um desses linfonodos tem maior dimensão e foi referido como “gânglio prefeito”.24 A descrição clássica do cancro faz‐se constante na literatura, porém a ocorrência de formas incaracterísticas é frequente. Em uma série de 64 pacientes com sífilis primária, apenas 42,7% apresentavam úlceras clássicas.25 Bem mais raramente, ocorrem lesões primárias não ulceradas, incluindo lesões cordoniformes ou cord‐like (fig. 7a), que podem simular a doença de Mondor ou a linfangiectasia transitória do pênis (fig. 7b).26,27
O diagnóstico definitivo é feito com base na demonstração direta de T. pallidum em exsudato lesional. O exame em microscopia de campo escuro possibilita o diagnóstico antes da produção de anticorpos em quantidade suficiente para detecção sorológica. Deve ser realizado imediatamente à coleta enquanto os treponemas mantêm sua mobilidade e depende muito da experiência do observador. Em estudo realizado em Valência, Espanha, sua utilização possibilitou o diagnóstico definitivo por campo escuro em 429 pacientes com sífilis primária. Desses, 48% ainda tinham testes sorológicos negativos.25 Não se aplica à investigação de lesões da cavidade bucal pela presença do Treponema denticola, constituinte da microbiota local e indistinguível morfologicamente de T. pallidum. A microscopia de esfregaços utilizando as colorações de Fontana‐Tribondeau, Burri, Giemsa ou Levaditi é raramente utilizada. A imunofluorescência direta, apesar de suas excelentes sensibilidade e especificidade é pouco utilizada pela dificuldade de obtenção dos insumos.22
Os exames de amplificação de DNA, entre eles a reação da polimerase em cadeia (sigla do inglês PCR) também são considerados definitivos, pois detectam sequências específicas de T. pallidum. Em recente metanálise, a especificidade da PCR em amostras de sífilis primária foi estimada em 80 a 96% e a sensibilidade em 78,4% (95% CI 68,2‐86,0). Os genes utilizados como alvo nessas reações incluem o tpp47, o bmp, o polA e o 23S rRNA, os quais obtiveram performances semelhantes.28
Os testes sorológicos treponêmicos e não treponêmicos são os efetivamente utilizados na prática para diagnóstico presuntivo e decisão terapêutica. Uma lista dos testes mais comuns encontra‐se na tabela 1. Os testes treponêmicos detectam anticorpos contra componentes antigênicos do próprio T. pallidum. Tornam‐se positivos mais precocemente que os não treponêmicos e têm melhores sensibilidade e especificidade. Esses testes, no entanto, não podem distinguir infecção ativa de infecção passada.5 A história clínica e epidemiológica é muito importante para a decisão terapêutica. Os testes rápidos por imunocromatografia, igualmente treponêmicos, representam grande avanço no armamentário diagnóstico pois apresentam performance superponível à dos testes realizados em laboratório e disponibilizam resultados em até 30 minutos.
Testes treponêmicos e não treponêmicos
| Não Treponêmicos | Treponêmicos |
|---|---|
| Venereal disease research laboratory (VDRL)a | Testes rápidos (imunocromatográficos) (TR)a * |
| Rapid plasma reagin (RPR)a * | Fluorescent treponemal antibody absorption test (FTA‐Abs)a |
| Toluidine red unheated serum test (TRUST) | T. pallidumHaemagglutination test (TPHA) |
| Micro‐Haemagglutination assay for T. pallidum (MHATP)a | |
| Unheated serum reagin (USR) | Ensaio de imunoabsorção enzimática (ELISA)b |
| T. pallidum passive particle agglutination test (TPPA)b | |
| Chemiluminescence immunoassay for Treponema pallidum (EQL) | |
| Teste imunoensaio quimioluminecente de partículas (CMIA) |
Os testes não treponêmicos, por sua vez, detectam anticorpos anticardiolipínicos e podem ser titulados. Os mais utilizados são o VDRL (veneral disease research laboratory) e o RPR (rapid plasm reagin). Este último é de mais fácil execução e tem igual desempenho. Além de utilizados para diagnóstico, são também utilizados para monitoramento pós‐tratamento; não devem, no entanto, ser utilizados indistintamente no acompanhamento de um mesmo paciente, pois não apresentam titulações comparáveis. Uma vez utilizado um dos dois testes, este deve ser utilizado até a conclusão do acompanhamento. Tornam‐se reagentes em torno de duas semanas após a infecção e diminuem sua reatividade nas formas mais tardias da doença. Ainda que muito raras, reações falso‐positivas podem ocorrer em doenças como hanseníase, hepatite crônica, malária e doenças autoimunes e, excepcionalmente, na gestação.8 Também raros são resultados falso‐negativos, quando da presença de grande quantidade de anticorpos (fenômeno prozona).22
TratamentoO tratamento medicamentoso da sífilis é apresentado na tabela 2.
Herpes genitalDois tipos de herpes vírus são reconhecidos como causadores de UG, o herpes‐simplex tipo I (HSV‐I) e o herpes‐simplex tipo II (HSV‐II). São membros da família Herpesviridae e do gênero Simplexvírus e compartilham 40% de sua estrutura genômica. São compostos por uma grande molécula de DNA de fita dupla, um núcleo elétron‐denso que contém o DNA viral, um capsídeo icosapentaédrico envolvido uma camada de proteínas que, denominada tegumento, é recoberta pelo envelope.29
A infecção se dá por contato do vírus com a superfície cutânea, em especial com as mucosas oral e genital. O vírus infiltra‐se na pele por meio de microfissuras, replica‐se na epiderme e penetra em terminações cutâneas dos nervos sensitivos. Logo, transita pelos axônios neuronais e atinge o núcleo dos neurônios dos gânglios sensitivos da medula espinhal. Nestes, pode permanecer em latência por meses ou anos. Em períodos de reativação, descende pelos mesmos nervos sensoriais até a superfície da pele, replicando‐se em células epidérmicas produzindo inflamação e lesões.30,31
EpidemiologiaEstima‐se que nos EUA aproximadamente uma a cada seis pessoas com idade entre 14 e 49 anos tenha infecção por herpes genital.29 Cinquenta a 80% das UG/IST são causadas por HSV. Acreditava‐se que houvesse uma predileção do HSV‐I pela região orofacial e o tipo II pela região genital. Foi, no entanto, demonstrado que ambas as regiões podem ser acometidas por qualquer um dos tipos, sobretudo em estudantes colegiais, mulheres jovens heterossexuais e HSH. Essa mudança na epidemiologia pode ser atribuída ao aumento de práticas sexuais orais sem proteção. Com relação a recorrências, sabe‐se que são mais frequentes na infecção pelo HSV‐II.30,31
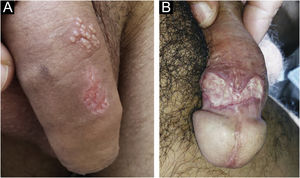
Manifestações clínicasA maior parte das infecções por HSV são assintomáticas e quando apresentam manifestações cíclicas, o fazem em uma mesma região anatômicas, alternadas com períodos de latência de duração variável.32 Esses episódios são comumente associados a períodos de estresse físico ou emocional, processos febris, uso de medicamentos, radiação solar, menstruo ou mesmo atividade sexual. Uma parcela dos pacientes apresenta quadro inicial mais grave, em geral denominado primo‐infecção. As úlceras resultantes são muito mais dolorosas, numerosas e acometem áreas muito maiores. Em mulheres, não é raro a ocorrência de disúria ou retenção urinária e dor lombar, simulando infecção urinária alta. Não raro, cursa com febre e acometimento do estado geral. Às reativações, muitos pacientes relatam a ocorrência de pródromos caracterizados por prurido, dor ou parestesia. A esses sintomas seguem‐se vesículas de conteúdo citrino ou amarelado agrupadas “em cachos” sobre base eritematosa. A ruptura das vesículas leva ao surgimento de erosões ou úlceras de borda bem definida, que coalescem e apresentam configuração policíclica, refletindo a coalescência das pequenas lesões circulares que são secundárias às vesículas (fig. 8a). Úlceras mais profundas e persistentes podem ocorrer em pacientes com imunodepressão (fig. 8b). As lesões são dolorosas, em especial à manipulação e, frequentemente, são acompanhadas de linfadenopatia regional igualmente dolorosa. Quando em áreas úmidas, dificilmente são evidenciadas vesículas, pois se rompem precocemente pela maceração epitelial. Ocorrem em qualquer localização nas regiões genital ou perigenital. Na face, ocorre nas áreas periorificiais, sendo mais comum no vermelhão labial. Em outras áreas do tegumento são menos comuns e podem ser denominadas herpes gladiatorum, por sua ocorrência mais frequente em praticantes de esportes de contato.32
DiagnósticoO citodiagnóstico pelo método de Tzanck pode ser muito útil, ainda que sua sensibilidade possa ser variável, dependendo da coleta. O raspado, obtido do assoalho exposto de vesículas íntegras ou erosões recentes, deve ser distendido em lâmina a ser corada pelos métodos de Giemsa, Leishman ou Hematoxilina‐eosina. É considerado positivo quando da identificação de células epiteliais gigantes e multinucleadas. A detecção de antígenos virais por meio da imunofluorescência direta pode ser utilizada. A cultura viral reserva‐se aos laboratórios de pesquisa e os testes de amplificação de DNA, em especial a reação em cadeia da polimerase, são atualmente considerados padrão ouro. O exame sorológico é geralmente pouco útil, uma vez que sua positividade pode indicar infecção prévia e não, obrigatoriamente, doença ativa por HSV. O estudo histopatológico reserva‐se em geral a casos de difícil diagnóstico, atípicos ou crônicos. Quando realizado, revela inicialmente ceratinócitos com núcleos em vidro fosco, edema e palidez do citoplasma. Segue‐se de degeneração “balonizante” dos ceratinócitos, resultando em vesículas intraepidérmicas em cujo interior encontram‐se células gigantes multinucleadas com amoldamento dos núcleos.33
TratamentoO tratamento medicamentoso das úlceras genitais por HSV pode ser encontrado na tabela 2.
Tratamento medicamentoso das úlceras genitais por agentes sexualmente transmissíveis
| IST | Condição clínica | Primeira escolha | Alternativa |
|---|---|---|---|
| Herpes simples | Primeiro episódio | Aciclovir 200mg, 2 cp VO, 8/8h por 7‐10 dias ou 200mg, 1 cp VO, 4/4h na vigília por 7‐10 dias. Iniciar o mais precocemente possível. | Valaciclovir 1g VO, 12/12h por 7‐10 diasc |
| Recorrência | Aciclovir 200mg, 2 cp VO, 8/8h, por 5 dias ou 4 cp VO, 12 em 12 por 5 dias. Iniciar preferencialmente no período prodrômico. | Valaciclovir 500mg VO, 12/12h por 3 diasc | |
| Supressão (≥ 6 episódios/ano ou elevado impacto psicossocial) | Aciclovir 200mg, 2 cp VO, 12/12h, por até 6 meses. O uso pode ser prolongado por até dois anos com avaliação periódica de função renal e hepática | Valaciclovir 1g VO, uma vez ao dia por até 6 meses ou valaciclovir 500mg VO, uma vez ao dia. O uso pode ser prolongado por até 2 anos com avaliação periódica de função renal e hepática | |
| Gestação | Tratar primeiro episódio em qualquer trimestre. Se primo‐infecção ocorreu ou se recidivas forem frequentes na gestação. pode‐se realizar terapia supressiva a partir da 36ª semana. | Dados insuficientes para utilização na gestação | |
| Sífilis | Cancro duro | Penicilina benzatina 2,4 milhões UI, via IM, em dose única (1,2 milhão UI em cada glúteo). | Doxiciclinaa,b 100mg, 1 cp VO, 12/12h por 15 dias |
| Sífilis de duração ≥ 1 ano ou duração desconhecida | Penicilina benzatina 2,4 milhões UI, via IM, de 7/7 dias por 3 semanas (1,2 milhão UI em cada glúteo). Dose total de 7,2 milhões UI | Alternativa: doxiciclina 100mg VO, 12/12h, por 30 dias | |
| Cancroide | Azitromicina 500mg, 2 cp VO em dose única | Ceftriaxona 250mg IM, dose única | |
| Linfogranuloma | Doxiciclina 100mga,b, 1 cp, VO, 12/12h por 21 dias | Azitromicina 500mg, 2 cp VO, 7/7 dias por 21 dias (preferencial nas gestantes) | |
| Donovanose | Doxiciclina 100mga,b, 1 cp VO, 12/12 h ou sulfametoxazol com trimetoprima (400/80 mg), 2 cp VO, 12/12h, ambos por pelo menos três semanas | Azitromicina 500mg, 2 cp, VO, de 7/7 dias por pelo menos por três semanas ou até a cicatrização das lesões. |
cp, comprimidos; VO, via oral; UI, unidades internacionais; IM, intramuscular.
É causado pela Chlamydia trachomatis dos sorotipos L1, L2 e L3. A clamídia é uma bactéria imóvel, de crescimento intracelular. O microrganismo tem a capacidade de penetração na pele e mucosas. Uma vez no citoplasma, sofre fissão binária até que suas microcolônias perinucleares promovam a lise celular e se disseminem por meio dos vasos linfáticos. Podem causar enfermidade localizada ou sistêmica e atingir vários órgãos, incluindo os dos tratos gênito‐urinário, com maior importância a salpingite, e gastrintestinal, o pulmão e as articulações.34
EpidemiologiaO linfogranuloma venéreo (LGV) foi descrito por Wallace em 1883 que, supondo ser uma doença relacionada ao clima, denominou‐a “bubão tropical”. Foi também denominada “quarta moléstia”, doença de Nicolas‐Favre‐Durand e, pelo vulgo, “mula”. Trata‐se de uma IST incomum cujo grau de infectividade e os potenciais reservatórios da doença não são bem conhecidos. Sua transmissão tem sido largamente atribuída a portadores assintomáticos.35 Supõe‐se responsável por 2 a 10% das doenças ulcerativas genitais na África e Sudeste da Ásia.36 Tornou‐se mais frequente em países europeus desde 2003 entre HSH. A variante L2b com alto parentesco clonal tem sido identificado na maioria desses casos,37 e especula‐se que tenha sido importada dos EUA no final do século passado. Estima‐se que 25% das infecções anorretais sejam assintomáticas nessa população35 e, ao manifestar‐se, o fazem mais comumente como proctite, sendo mais raros os casos de doença ulcerativa.38 A transmissão na população HSH pode ser parcialmente explicada pelo contato anogenital, uma vez que a proporção de infecção por LGV genital versus anorretal é de 1 para 15.39 A transmissão originada pela atividade sexual entre homens e mulheres é um evento raro nesses continentes.40
Manifestações clínicasA apresentação depende do local de inoculação. O período de incubação varia de uma a quatro semanas e a doença apresenta‐se em três estágios. No primeiro, inicia‐se por uma pequena pápula ou pústula que, ao erodir, forma uma pequena úlcera. A lesão é geralmente indolor e desaparece em uma semana, razão pela qual passa despercebida, sendo muito raramente uma causa de consulta e, ainda mais raramente, identificada durante o exame.36 Quando no interior do reto, da uretra ou da vagina pode ocorrer corrimento mucopurulento.40
O estágio secundário inicia‐se entre duas e seis semanas após a conclusão do primário e manifesta‐se por linfadenopatia regional. No caso de inoculação na genitália externa, acomete a região inguinofemoral com a formação de um bubão tipicamente lateral e extremamente doloroso. A inflamação evolui para flutuação e drenagem em aproximadamente um terço dos pacientes. Alguns pacientes desenvolvem sinal do sulco ou de Greenblatt, no qual o ligamento inguinal é identificado como uma depressão que separa os linfonodos inguinais dos femorais. Nos países em desenvolvimento, essa é a típica apresentação do LGV, principalmente em homens.41 A principal manifestação do LGV em HSH epidêmico na Europa é a proctite caracterizada por evidentes sintomas de dor anorretal, corrimento hemopurulento, tenesmo, constipação e, por vezes, eliminação de “fezes em fita”. Esse quadro clínico é por vezes de difícil diferenciação daquele do câncer de reto e, clínica e histopatologicamente, da doença de Crohn.42
Em mulheres, o reto, a vagina superior, cérvix ou uretra podem ser envolvidos, regiões cuja drenagem linfática se dá para os linfonodos ilíacos profundos ou perirretais, resultando em dor lombar baixa e no baixo ventre que pode ser acompanhada de febre baixa, calafrios, mal‐estar, mialgia e artralgia.36
O período terciário, também denominado “síndrome anogenitalretal”, é mais frequente em mulheres e inicia‐se com o desenvolvimento de proctocolite, seguida de abcessos, fístulas, estreitamentos e estenoses do reto.40 A linfangite progressiva leva a edema crônico e fibrose esclerosante, resultando em estreitamentos e fístulas na região envolvida, culminando com o estabelecimento de elefantíase que, quando na genitália externa feminina, é denominada estiomene.43 Raras complicações reativas incluem artrite reativa, envolvimento cardíaco, meningite asséptica, e doença inflamatória ocular.41 Raras complicações sépticas incluem artrites, pneumonites e (peri)hepatites.41
DiagnósticoTestes de amplificação de ácido nucleico (do inglês, NAAT) específicos para C. trachomatis pode ser realizado em material coletado do exsudato da lesão primária ulcerada ou do aspirado do bubão. Também podem ser utilizadas técnicas de detecção como a cultura, e imunofluorescência. Os exames sorológicos não distinguem os sorotipos, e o exame histopatológico de amostra de linfonodos não demonstra achados específicos.44
TratamentoO tratamento medicamentoso pode ser encontrado na tabela 2. Bubões com liquefação e flutuação podem ser aspirados por meio de punção através da pele sã utilizando uma seringa com agulha calibrosa. Não se remenda incisão e drenagem cirúrgica pela possibilidade de resultar em fístulas permanentes. Em casos de lesões fibróticas residuais com destruição da arquitetura, reparação cirúrgica, incluindo a reconstrução do trato genital, deve ser considerada.8
CancroideO cancroide ou cancro mole (ulcus molle) é doença ulcerativa sexualmente transmissível que afeta principalmente as regiões genitais e perigenitais.1 É causado por H. ducreyi, que é um bacilo com extremidades arredondadas de aproximadamente 1,2 a 1,5 μm de comprimento e 0,5 μm de largura. É bactéria anaeróbia facultativa, gram‐negativa, imóvel e não formadora de esporos. À coloração de Gram apresenta encadeamento estreptobacilar típico. É fastidiosa em cultura, exige a presença de hemina (fator X) para seu crescimento e todas as suas cepas reduzem o nitrato a nitrito quando testadas. A configuração estreptobacilar em duas cadeias paralelas é comparada a “trilhos de ferrovia” ou a agrupamentos em “cardumes de peixes”.4 A sensibilidade e especificidade dessas configurações, no entanto, não são suficientes para determinação da espécie.5
EpidemiologiaO cancroide vem desaparecendo mesmo em países que mantinham níveis epidêmicos, excetuando‐se o Malaui e o norte da Índia.45Haemophilusducreyi é usualmente transmitido pela atividade sexual e mais recente vem sendo identificada como causadora de úlceras cutâneas extragenitais em crianças na Oceania e no sul do Pacífico.46 Existem, no entanto, dois elementos que prejudicam o entendimento da epidemiologia global: lesões causadas pelo herpes‐simples são frequente e erroneamente tomadas como sendo causadas por H. ducreyi; a maior parte dos estudos não utilizam métodos suficientemente sensíveis e específicos para o diagnóstico.47 Recente revisão sistemática analisou 49 estudos sobre cancroide, dos quais 35 foram publicados entre 1980 e 1999 e 14, entre 2000 a 2014. No primeiro período estudado, a proporção de úlceras genitais causadas por H. ducreyi variou de 0% na Tailândia e China a 68,9% na África do Sul. No segundo, variou de 0 na Namíbia, Moçambique, Zâmbia, Brasil e Austrália a 15% no Malawi. Os autores resumem indicando uma redução sustentada nas últimas décadas.47 O cancroide tornou‐se raro nos países de alta renda. Nos EUA, por exemplo, foram notificados 7 casos em 2017. A diminuição substancial da prevalência ocorreu após a introdução do manejo sindrômico para o tratamento de GUD pela OMS, e grandes mudanças sociais após 2000. No Brasil, o único estudo prospectivo fazendo uso da PCR para identificação de agentes etiológicos de úlceras genitais em 434 pacientes foi realizado em Manaus em 2013, não encontrando nenhum caso de cancroide.48
Manifestações clínicasA infecção pode ser assintomática em ambos os sexos, porém as lesões causadas por H. ducreyi são em geral extremamente dolorosas, impedindo a atividade sexual. O período de incubação do cancroide é curto. Três a sete dias após a infecção, desenvolvem‐se pápulas eritematosas e dolorosas, mais frequentemente no folheto interno do prepúcio ou frênulo nos homens e na vulva, colo do útero ou área perianal nas mulheres. Estas podem causar corrimento ou sangramento vaginal ou anal. Rapidamente evoluem para pústulas que, ao romperem, dão origem a úlceras cujas bordas são descritas como irregulares, serpiginosas e solapadas ou subminadas (fig. 9a). Seu fundo frequentemente é friável e apresenta‐se recoberto por exsudato pionecrótico. A base não apresenta infiltração, salvo no caso de infecção secundária. A autoinoculação resulta nas chamadas “úlceras de cerco” (fig. 9b), assim como e úlceras nas áreas de dobras, descritas como “em folhas de livro”. Como complicação, podem ocorrer gangrena de extensas áreas do tegumento ou mesmo gangrena peniana. A linfadenite inguinal, que se desenvolve aproximadamente na metade dos casos, é geralmente unilateral e muito dolorosa (ver também fig. 9a). Não raro, evoluem para lesões com flutuação que podem drenar espontaneamente, em geral por um único orifício.8
DiagnósticoA sensibilidade e especificidade da identificação de H. ducreyi por meio da microscopia ótica não são suficientes para o diagnóstico definitivo ou para exclusão do cancroide. A cultura em meios especiais é um teste muito específico; no entanto, por tratar‐se de bactéria extremamente fastidiosa, a sensibilidade é menor, por volta de 80%. Nos estudos epidemiológicos, é útil para a identificação de resistência bacteriana. A PCR, ainda que nem sempre disponível, é o método mais sensível e específico. A coleta do exsudato deve ser realizada fazendo uso de um swab de algodão vigorosamente por meio de vigorosa fricção. Os kits de amplificação de DNA multiplex detectam ao mesmo tempo outros patógenos como Treponema pallidum e herpes‐simples.49
TratamentoO tratamento medicamentoso pode ser encontrado na tabela 2. O tratamento parece ser menos eficaz para homens não circuncidados e pacientes coinfectados com o vírus da imunodeficiência humana (HIV). Parceiros sexuais devem ser tratados para cancroide, independentemente dos sintomas, se tiveram contato sexual com o paciente nos 10 dias anteriores.50 Os pacientes tratados geralmente melhoram dos sintomas em três dias e objetivamente em sete dias após a terapia. A resolução clínica da linfadenopatia é mais lenta e pode exigir aspiração por agulha. Alguns autores admitem a possibilidade de incisão e drenagem.45,51
DonovanoseBacteriologia / EtiopatogeniaDonovan descreveu de inclusões intracelulares em 1905 que, posteriormente, foram denominados “corpúsculos de Donovan”. A doença também é chamada de granuloma inguinal e é causada pela Klebsiella granulomatis, uma bactéria intracelular, gram‐negativa e anaeróbia facultativa.52,53 Mais adiante foi reclassificada com base em sua semelhança filogenética com outras espécies de Klebsiella.54 Sua patogênese ainda é amplamente desconhecida, em virtude da natureza fastidiosa e da dificuldade de cultivo.55
EpidemiologiaA infectividade da donovanose é baixa. Existem casos nos quais não é identificada história definitiva de contacto sexual. Entretanto, a transmissão sexual parece a maior forma de transmissão: é mais frequente na região genital e perigenital em adultos jovens sexualmente ativos e frequentemente associada a outras ISTs.56 Más condições higiênicas e baixas condições socioeconômicas são fatores de risco e são muito escassos dados de incidência.57 É descrita endêmica em países tropicais como a Índia, África do Sul, Indonésia, Papua‐Nova Guiné, Caribe, Austrália, sul dos EUA, Argentina e Brasil, porém a confiabilidade desses dados é bastante questionável.58
Manifestações clínicasO período de incubação não é completamente estabelecido; a maior parte das fontes cita um período que vai até 40 dias. Ainda que as lesões genitais e perigenitais sejam muito mais comuns, perfazendo 90% doas casos. São raramente descritas lesões no segmento cefálico, na face, no tronco e axilas, nas articulações e ossos. Órgãos internos também podem ser acometidos, particularmente em imunocomprometidos.58
Quanto às lesões genitais e perigenitais, suas manifestações são muito variáveis. Lobo‐Jardim, em 1987,59 propôs a seguinte classificação: 1) lesões ulcerosas, 2) ulcero‐vegetantes (forma mais frequente), 3) vegetantes e 4) elefantiásicas. Costumam ser indolores e não apresentam linfoadenomegalia satélite. Podem, no entanto, ocorrer pseudobubões (adensamentos granulomatosos subcutâneos). Nos homens, localizam‐se, preferencialmente, em sulco coronal, região balanoprepucial, ânus e região perianal. Nas mulheres, afetam mais comumente pequenos lábios e fúrcula vaginal. O acometimento da cérvix e do trato genital superior pode simular processos neoplásicos.56 Apresenta‐se inicialmente como pápula ou nódulo subcutâneo, que evolui para úlcera vegetante com borda elevada ou ligeiramente evertida, cujo fundo apresenta coloração cárnea (vermelho brilhante) – figura 10a. É comum o crescimento linear pelas dobras cutâneas, podendo atingir grandes dimensões (fig. 10b) e, na medida que a lesão avança em uma extremidade, repara com cicatriz atrófica na outra. A doença crônica pode causar destruição tecidual e elefantíase genital.5
DiagnósticoA demonstração dos corpúsculos de Donovan, por meio da microscopia direta em esfregaços colhidos diretamente da lesão, ainda é o método mais efetivo para confirmação do diagnóstico. Para o exame citológico deve ser coletado material das áreas de granulação ativa sem sinais de infecção secundária. Também pode ser feita a impressão na lâmina do espécime retirado por biópsia para exame histopatológico.
Utilizam‐se as colorações de Giemsa, Leishman ou Wright para melhor destacar a bactéria.60 A biópsia pode ser muito útil. O exame pela hematoxilina‐eosina demonstra epiderme com acantose acentuada e irregular, com aspecto pseudoepiteliomatoso que deve ser distinguido de carcinomas epiteliais. A derme é toda ocupada por um infiltrado inflamatório denso, constituído de histiócitos, linfócitos, plasmócitos e, menos comumente, eosinófilos e neutrófilos. Quando presentes, os neutrófilos formam microabscessos. Os corpúsculos Donovan podem ser observados no interior de histiócitos vacuolizados em especial em colorações pela prata, como a de Warthin‐Starry.53
TratamentoO tratamento medicamentoso pode ser encontrado na tabela 2.
Considerações finaisAs UG/IST são frequente causa de consulta, tanto em unidades especializadas quanto nas de atenção primária. Apesar de fundamentais, os aspectos clínicos nem sempre possibilitam o diagnóstico definitivo. A investigação laboratorial pode qualificar as medidas de vigilância epidemiológica, permite a identificação de patógenos isolados ou em associação e sua suscetibilidade a antibióticos, possibilitando o uso racional de medicamentos. As técnicas de amplificação de DNA o rastreamento de infecções também em indivíduos assintomáticos, especialmente em populações sob maior risco. É importante que o profissional esteja familiarizado com as características do teste, em especial com suas sensibilidades e especificidades, valores preditivos positivos e negativos. Muitos testes dependem de uma estrutura laboratorial sofisticada raramente disponíveis em situações de poucos recursos, e o retardo na obtenção dos resultados impede o tratamento imediato. Assim, os testes realmente úteis para o manejo de indivíduos sintomáticos são os testes rápidos que permitem sua utilização quando ainda no momento da consulta. Diretrizes clínicas com fluxogramas de tratamento podem ser muito úteis, porém exigem validação de acordo com a epidemiologia local e atualização sistemática.
Todos os parceiros de indivíduos com diagnóstico de IST devem ser avaliados e, se indicado, adequadamente tratados. Em muitas situações, em especial nos casos de sífilis, cancroide e linfogranuloma venéreo, o tratamento epidemiológico deve ser fortemente considerado e discutido com os parceiros desses pacientes. Os critérios de notificação podem ser encontrados em http://www.aids.gov.br/pt‐br/profissionais‐de‐saude/ist/pcdt‐ist e a ficha individual de notificação individual do Sistema de Informação de Agravos de Notificação (Sinan) encontra‐se em http://portalsinan.saude.gov.br/images/documentos/Agravos/NINDIV/Notificacao_Individual_v5.pdf.
O aconselhamento para redução de risco faz parte do atendimento das pessoas com IST. Não existe um programa de redução de risco padronizado para todas as pessoas. É importante prover a informação de que a associação entre as diferentes IST é frequente e que essas facilitam a transmissão do HIV. Por essas razões, é importante a sistemática recomendação de testagem para sífilis, HIV, hepatites B e C e, considerada a epidemiologia regional, para HTLV. Entre as medidas que devem ser consideradas estão a limitação do número de parceiros sexuais e o uso correto e consistente do preservativo masculino ou feminino nas relações sexuais.
O uso de preservativos deve ser demonstrado e promovido.8 A utilização do preservativo reduz, mas não elimina o risco de transmissão dos agentes de transmissão sexual que causam UG. O contato íntimo com áreas não recobertas pelo preservativo e a atividade sexual oral podem resultar em transmissão. Os três patógenos mais comumente implicados (HSV‐1, HSV‐2 e T. pallidum) podem ser eficientemente transmitidos por sexo oral.51 Tal informação é em geral desconhecida pelos pacientes. A circuncisão masculina é considerada protetora e associada à redução de risco para IST.61 Consideramos que esse procedimento deve ser discutido, em especial com pacientes que apresentem repetidas visitas aos serviços por IST. A profilaxia pré‐exposição do HIV (do inglês, PREP) está bem incorporada para pessoas com elevado risco ou parceiros de pessoas com infecção pelo HIV. Faz parte do protocolo da PREP a avaliação semestral com rastreamento de sífilis e outras IST. Estudos recentes avaliaram a eficácia da utilização de doxiciclina em pré ou pós‐exposição,62 mas apresentam como limitação curto período de seguimento e o estabelecimento de pressão seletiva e o desenvolvimento de resistência ao fármaco utilizado.
Suporte financeiroNenhum.
Contribuição dos autoresMaria Rita Nicola: Análise estatística; aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Mauro Cunha Ramos: Análise estatística; aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Natália Tenoro Cavalcante Bezerra: Análise estatística; aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; Revisão crítica do manuscrito.
José Carlos Gomes Sardinha: Análise estatística; aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Júlia Sampaio: Análise estatística; aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Antônio Pedro Schettini: Análise estatística; aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Conflito de interessesNenhum.
Os autores agradecem ao Bibliotecário Júlio César Lima Sampaio por localização de artigos e revisão das referências bibliográficas, à UI/UX Designer Laura Ferreira Sardinha Kidde pela elaboração das representações gráficas e ao Dr. Sinésio Talhari pela cedência de imagens.
Como citar este artigo: Ramos MC, Nicola MRC, Bezerra NTC, Sardinha JCG, Morais JSS, Schettini AP. Genital ulcers caused by sexually transmitted agents. An Bras Dermatol. 2022;97:551–65.
Trabalho realizado no Ambulatório de Dermatologia Sanitária, Secretaria Estadual de Saúde do Rio Grande do Sul, Porto Alegre, RS, Brasil; Fundação Alfredo da Matta, Instituição ligada à Secretaria de Estado de Saúde do Governo do Estado do Amazonas, Manaus, AM, Brasil. E na Liga de DST, Faculdade de Medicina, Universidade Federal Fluminense, Niterói, RJ, Brasil.