A leishmaniose tegumentar americana (LTA) é doença infecciosa causada por protozoários do gênero Leishmania transmitido pela picada do flebotomíneo fêmea do gênero Lutzomyia.1 No Brasil, é encontrada em todos os estados – Amazonas e Pará representaram 58% dos casos notificados entre 2007 e 2017.2 As três principais espécies responsáveis pela LTA no Brasil são L.(V.) braziliensis, L.(V.) guyanensis e L.(L.) amazonensis.1 Dados epidemiológicos e a reação em cadeia da polimerase (PCR) podem ser fundamentais ao diagnóstico de formas clínicas insólitas, e/ou na ausência de amastigotas em esfregaços e cortes histológicos.
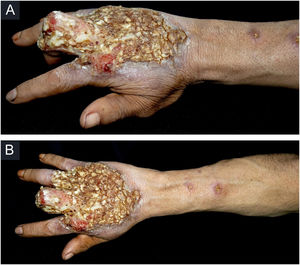
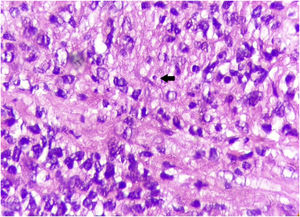
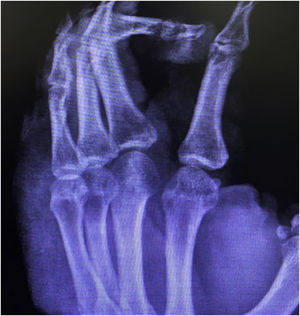
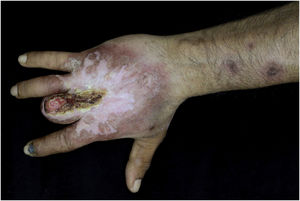
Relato do casoPaciente do sexo masculino, 49 anos, agricultor, sem comorbidades, procedente de Maués (AM), procurou atendimento em serviço de Dermatologia com início do quadro havia três anos, com pápula na falange proximal do terceiro quirodáctilo, evoluindo para úlcera que se estendeu ao dorso da mão direita. Diante do quadro clínico, foram realizados nove exames diretos para pesquisa de amastigotas, todos com resultados negativos. Diferentes tipos de tratamentos com antibióticos e corticoides foram utilizados sem melhora, evoluindo com piora e progressão das lesões nos últimos seis meses. Ao exame, observou‐se úlcera no dorso da mão direita recoberta por crostas amareladas, bordos nítidos e eritematosos a qual se estendia às falanges, ocasionando deformidade anatômica do terceiro quirodáctilo. Havia, ainda, nódulos com disposição ascendente em trajeto linfático no antebraço direito, dos quais alguns apresentavam ulceração indolor, com bordas eritematosas elevadas de aproximadamente 2 cm (fig. 1). Ao exame histopatológico de biópsias da lesão do dorso da mão e de nódulo do antebraço observou‐se infiltrado inflamatório granulomatoso constituído por histiócitos, células epitelioides, células gigantes, vários plasmócitos, linfócitos e a presença de raras amastigotas (fig. 2). O sequenciamento do fragmento da biópsia pela técnica de PCR, com auxílio de primers descritos por Graça et al.,3 identificou a espécie Leishmania guyanensis. A cultura bacteriológica do fragmento do dorso da mão foi positiva para o bacilo Gram‐negativo, Pseudomonas aeruginosa. No exame radiológico observaram‐se sequestro ósseo e a destruição do córtex da falange distal e média do terceiro quirodáctilo, sugestivos de osteomielite crônica (fig. 3). O tratamento associado de antimoniato de meglumina 1.200mg de Sb+5/dia intravenoso por 30 dias com cefepima, conforme sensibilidade identificada ao antibiograma, 1g, 2×/dia por 10 dias, determinou significante melhora das lesões cutâneas (fig. 4). Atualmente, o paciente encontra‐se em acompanhamento multidisciplinar com o Serviço de Ortopedia para tratamento cirúrgico da osteomielite após a regressão da úlcera cutânea.
A LTA pode ser classificada em leishmaniose cutânea localizada, disseminada, difusa e mucocutânea.1 A lesão típica da leishmaniose cutânea localizada é inicialmente uma pápula que evolui para úlcera com borda elevada, infiltrada e fundo granuloso, podendo estar acompanhado de linfadenopatia regional e/ou linfangite nodular.1 No entanto, formas clínicas de aspectos pleomorfos e atípicos podem dificultar e retardar o diagnóstico e, consequentemente, o tratamento adequado.4
Entre as formas atípicas de LTA, são relatadas as variantes verrucosa, lupoide, eczematosa, zosteriforme, tumoral, acneiforme e a forma esporotricoide.5,6 Pazok Hossein et al. descreveram casos semelhantes ao aqui relatado como variantes lupoides de LTA em pacientes do Afeganistão e da Turquia, respectivamente.7
O diagnóstico deve basear‐se na epidemiologia, característica da lesão, exame direto e cultura. Em casos atípicos, o exame histopatológico e a PCR são ferramentas fundamentais.1,5
O exame direto é o método mais utilizado para o diagnóstico, pois é simples, de baixo custo e de fácil execução. Entretanto, a probabilidade de visualização do parasita é inversamente proporcional ao tempo de evolução das lesões cutâneas, rara após um ano.1
Histologicamente, observa‐se intenso infiltrado inflamatório de padrão granulomatoso, histiócitos, células epitelioides e gigantes, linfócitos, plasmócitos, alguns eosinófilos e, dependendo do tempo de evolução, podem‐se visualizar macrófagos contendo amastigotas.5
A PCR, método com base na amplificação do DNA parasitário, tem sensibilidade e especificidade de 100% nas formas típicas e sensibilidade de 94% nas apresentações atípicas.1,5 Neste caso, a PCR compatível com Leishmania guyanensis foi fundamental para o diagnóstico correto e início do tratamento.
O raro acometimento ósseo relatado nos casos de LTA e a comprovada infecção por Pseudomonas aeruginosa, assim como as alterações radiológicas sugestivas de osteomielite crônica persistentes no controle radiológico, sugerem que as lesões ósseas observadas no presente caso sejam originadas pela contiguidade da infecção secundária.8 No entanto, o exame histopatológico e a cultura da lesão óssea se fazem necessários.
Apesar da ampla distribuição no Brasil, as apresentações atípicas de LTA podem dificultar o diagnóstico. Portanto, destaca‐se a relevância da epidemiologia e a PCR em lesões atípicas, bem como a importância do diagnóstico precoce, para que sequelas ou mutilações sejam evitadas.
Suporte financeiroNenhum.
Contribuição dos autoresDina Fabrício da Silva: Aprovação da versão final do manuscrito; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica do caso; revisão crítica da literatura; revisão crítica do manuscrito.
Sidharta Quercia Gadelha: Aprovação da versão final do manuscrito; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica do caso; revisão crítica da literatura; revisão crítica do manuscrito.
Andréa de Souza Cavalcante: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; participação intelectual em conduta propedêutica e/ou terapêutica do caso; revisão crítica da literatura; revisão crítica do manuscrito.
Rosilene Viana de Andrade: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; participação na elaboração do laudo histopatológico; revisão crítica da literatura; revisão crítica do manuscrito.
Jorge Augusto de Oliveira Guerra: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; participação intelectual em conduta propedêutica e/ou terapêutica do caso; revisão crítica da literatura; revisão crítica do manuscrito.
Alcidarta dos Reis Gadelha: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; participação intelectual em conduta propedêutica e/ou terapêutica do caso; revisão crítica da literatura; revisão crítica do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Silva DF, Gadelha SQ, Cavalcante AS, Andrade RV, Guerra JAO, Gadelha AR. Mutilating localized cutaneous leishmaniasis caused by Leishmania guyanensis. An Bras Dermatol. 2023;98:429–31.
Trabalho realizado na Fundação de Dermatologia Tropical Heitor Vieira Dourado, Manaus, AM, Brasil.