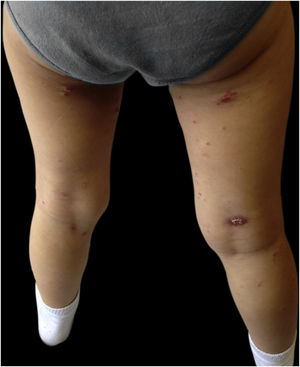
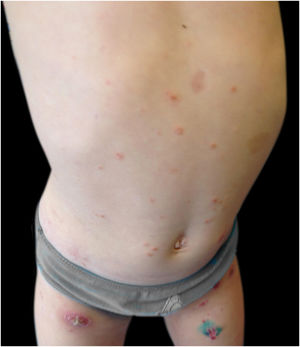
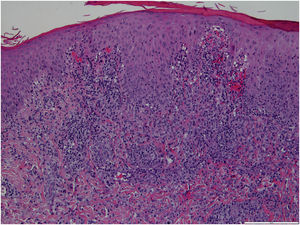
Menina de 3 anos, previamente hígida, apresentava pápulas e nódulos eritemato‐violáceos assintomáticos com discreta descamação no tronco e membros inferiores, um deles com ulceração espontânea, com três meses de evolução (figs. 1 e 2). Ela encontrava‐se em bom estado geral e sem linfonodos palpáveis. A mãe negou quaisquer episódios infecciosos anteriores. A mãe vinha aplicando creme de aceponato de metilprednisolona na criança nas duas semanas anteriores, sem melhora. A criança não tinha história médica ou familiar pregressa significativa. Foi realizada biópsia de pele do membro inferior direito (fig. 3 – Hematoxilina & eosina, 100×). Foi feito o diagnóstico de papulose linfomatoide (PL).
A histopatologia mostrou infiltrado dérmico multifocal de pequenos linfócitos, alguns plasmócitos e histiócitos, além de várias células linfoides com citoplasma anfofílico, núcleo grande com nucléolo proeminente e positividade para CD30, compatível com PL tipo A. A paciente foi tratada com pomada de propionato de clobetasol a 0,5mg/g, duas vezes ao dia, com desaparecimento pogressivo das lesões e permaneceu assintomática nos últimos quatro anos.
A PL é uma doença linfoproliferativa rara, incluída no espectro de doenças linfoproliferativas cutâneas primárias de células T CD30‐positivas pela classificação da Organização Mundial da Saúde de tumores do tecido linfoide.1 Ela afeta mais homens do que mulheres com diferença pequena e geralmente se apresenta com lesões papulonodulares nos membros e tronco, às vezes com necrose, desenvolvendo‐se em surtos.2,3 O prurido é uma característica comum.2
A PL é uma doença recorrente, com evolução típica de declínio e aumento de lesões autocurativas.4 É observada mais comumente em adultos, embora tenha sido sugerido que a resolução espontânea das lesões e seu número limitado em idade pediátrica possam subestimar sua frequência.2 De fato, a apresentação clínica e o curso da PL na infância diferem muito pouco da forma adulta.2 Embora seja rara em pacientes pediátricos, a PL é uma das duas doenças linfoproliferativas cutâneas mais prevalentes nessa idade, depois da micose fungoide.4
Ao longo dos anos, a classificação histopatológica da PL passou por mudanças. Atualmente, foram definidos cinco subtipos histopatológicos classicamente reconhecidos, que variam de acordo com o tipo de célula e o tropismo predominantes: tipo A (celular misto), tipo B (epidermotrópico), tipo C (infiltrado coesivo), tipo D (epidermotropismo) e tipo E (angiocêntrico e angiodestrutivo).1,3,4 A caracterização histopatológica não tem valor prognóstico, nem direciona o algoritmo de tratamento. O subtipo patológico mais comum de PL é o tipo A (também observado na paciente do presente caso), caracterizado por um infiltrado linfoide perivascular dérmico denso em forma de cunha, com grandes células atípicas positivas para CD30 e aparência de células de Reed‐Sternberg.2,5
O diagnóstico diferencial da PL inclui ambas as formas de pitiríase liquenoide – pitiríase liquenoide e varioliforme aguda (PLEVA) e pitiríase liquenoide crônica (PLC), linfoma anaplásico de células grandes (LACG) cutâneo primário, a variante papular da micose fungoide e picadas de artrópodes. Mais remotamente, mas principalmente na infância, outros diagnósticos como sarna, pitiríase rósea, psoríase gutata e eczema devem ser considerados.1–3 Algumas dicas clínicas podem ajudar na diferenciação dessas doenças. Por exemplo, ao contrário da PL, o LAGC cutâneo primário geralmente se apresenta como uma lesão solitária e a PLEVA apresenta lesões menores que geralmente não têm características de declínio e aumento e cicatrizam sem deixar marcas.3
Na ausência de critérios moleculares ou imuno‐histoquímicos para predizer a evolução da PL, a correlação clínicopatológica e o seguimento em longo prazo são indispensáveis. De fato, embora a PL tenha um curso clínico classicamente benigno e indolente, alguns casos evoluem para outros tipos de linfoma, como LAGC cutâneo primário, micose fungoide ou doença de Hodgkin.1,4 Felizmente, em pacientes pediátricos, a progressão para linfoma é uma exceção.2 Além disso, alguns fatores como associação com infecções virais, dermatite atópica, infiltração eosinofílica cutânea e remissão completa espontânea sugerem fortemente que a PL pediátrica pode ser considerada uma doença reacional e não uma neoplasia.2
O prognóstico em longo prazo da PL pediátrica é geralmente considerado bom, com taxa de sobrevida relacionada à doença em 10 anos de 100%.1–3 O tratamento de primeira linha geralmente consiste em abstenção terapêutica ou modalidades direcionadas à pele, como esteroides tópicos.1,3 O uso de metotrexato e fototerapia também são comumente prescritos.5 Não há diminuição do risco de linfoma em pacientes submetidos a tratamento e, portanto, a abordagem de “esperar para ver” também é frequentemente aplicada.1,5
Suporte financeiroNenhum.
Contribuição dos autoresNuno Gomes: Concepção e planejamento do estudo, ou obtenção de dados, ou análise e interpretação dos dados, redação do manuscrito ou revisão crítica de conteúdo intelectual importante, aprovação da versão final do manuscrito.
Ana Nogueira: Concepção e planejamento do estudo, ou obtenção de dados, ou análise e interpretação dos dados, redação do manuscrito ou revisão crítica de conteúdo intelectual importante, aprovação da versão final do manuscrito.
Roberto Silva: Concepção e planejamento do estudo, ou obtenção de dados, ou análise e interpretação dos dados, redação do manuscrito ou revisão crítica de conteúdo intelectual importante, aprovação da versão final do manuscrito.
Filomena Azevedo: Concepção e planejamento do estudo, ou obtenção de dados, ou análise e interpretação dos dados, redação do manuscrito ou revisão crítica de conteúdo intelectual importante, aprovação da versão final do manuscrito.
Conflito de interessesNenhum.