Grandes defeitos na superfície plantar secundários à excisão de melanomas acrais podem ser difíceis de reparar com retalhos locais, e enxertos de pele em superfícies que suportam peso frequentemente sofrem necrose causando incapacidade prolongada. Matrizes dérmicas acelulares representam uma alternativa fácil para cobrir feridas profundas ou com exposição de ossos ou tendões. Apesar de seu alto custo e da necessidade de dois procedimentos cirúrgicos, essa alternativa pode oferecer excelentes resultados funcionais e estéticos nos defeitos acrais.
As margens clínicas necessárias para o tratamento de melanoma lentiginoso acral espesso geralmente levam a amplas excisões cirúrgicas que têm impacto acentuado na qualidade de vida e função.1,2 O reparo de defeito grande e de espessura total na superfície plantar de pacientes jovens pode se tornar um desafio para a reconstrução.
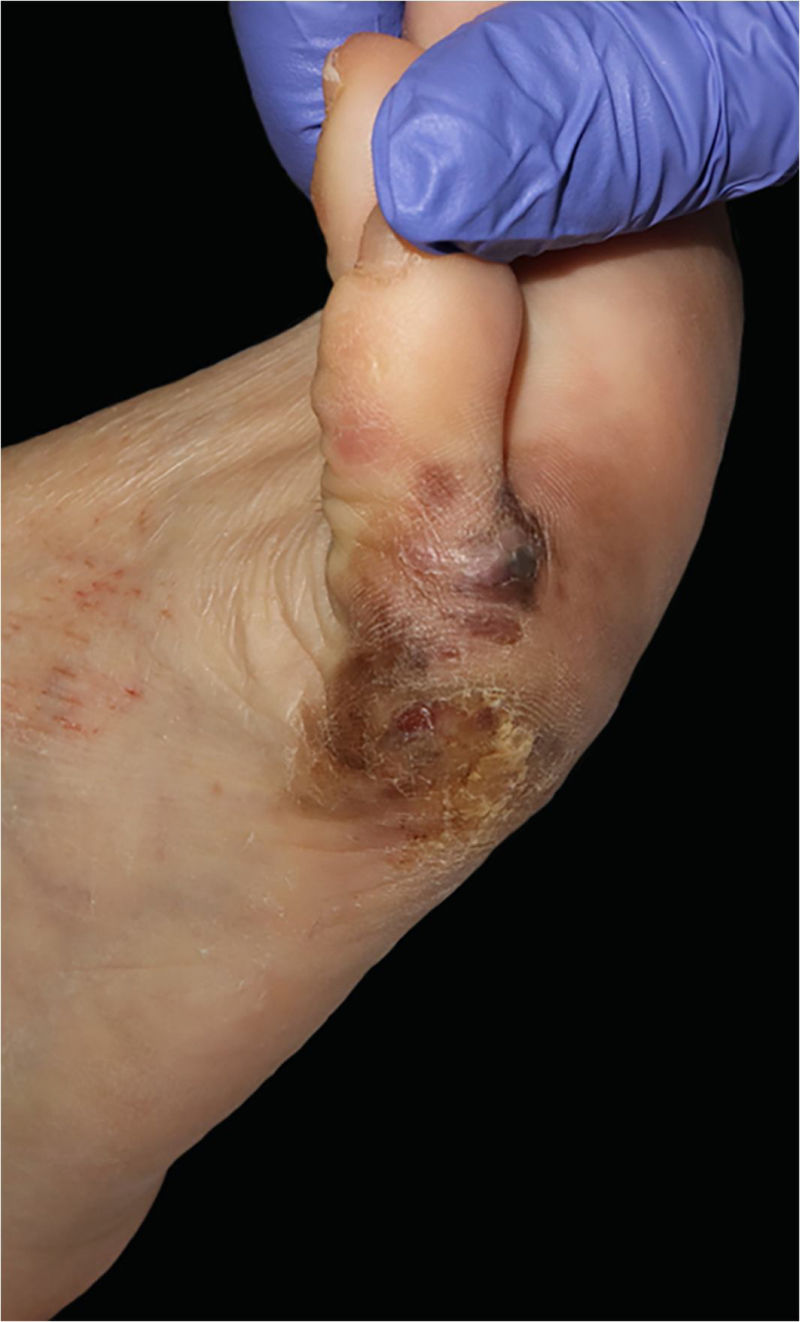
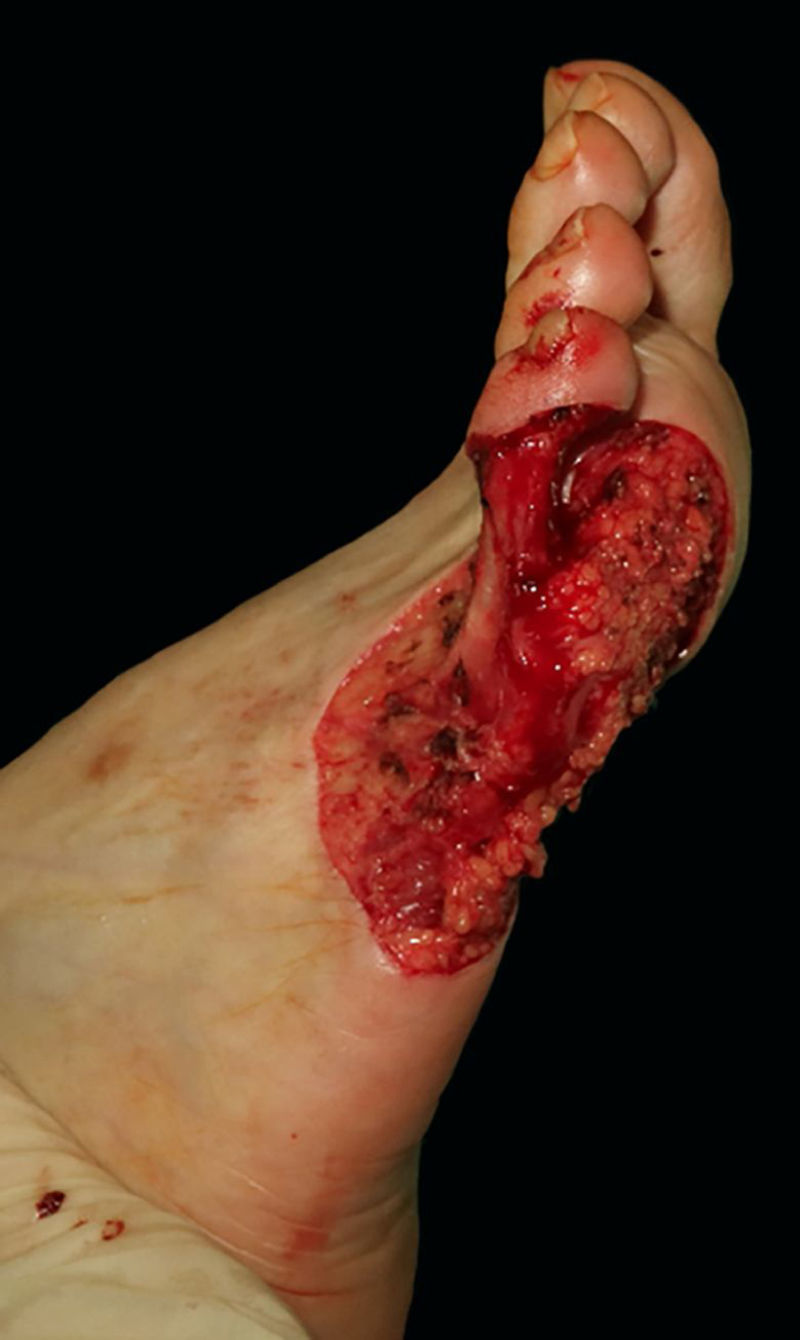
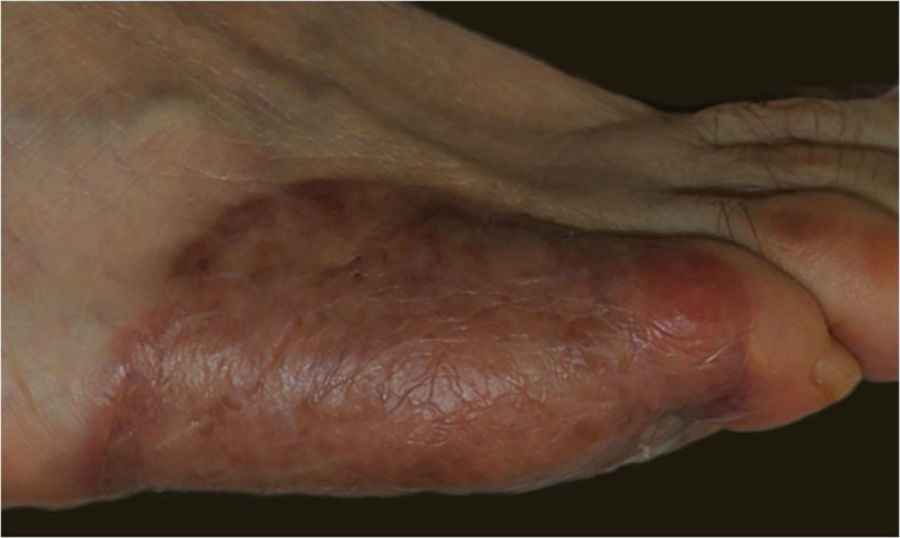
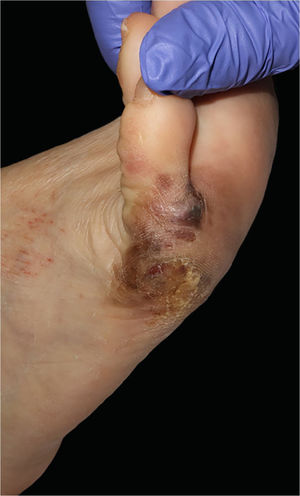
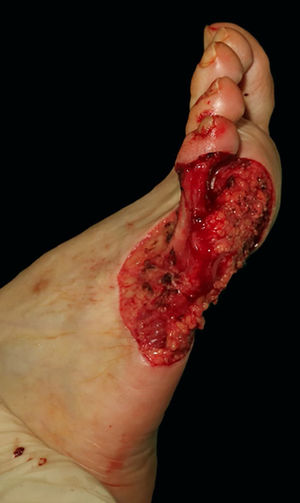
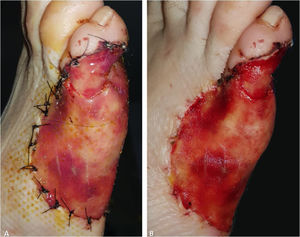
Relato do casoUma mulher de 57 anos de idade, saudável, foi submetida à excisão cirúrgica de um melanoma lentiginoso acral localizado na superfície plantar e na face lateral do quinto metatarso do pé direito (fig. 1). A excisão foi planejada com margens de 2cm em função de uma biópsia anterior com punch da área mais palpável, relatando índice de Breslow de 2,2mm. O defeito de espessura total resultante media 8,5×10,0cm, com exposição dos tendões subjacentes na quinta falange e envolvia o quarto espaço interdigital (fig. 2). A biópsia do linfonodo sentinela foi realizada no mesmo procedimento para avaliar o envolvimento nodal.
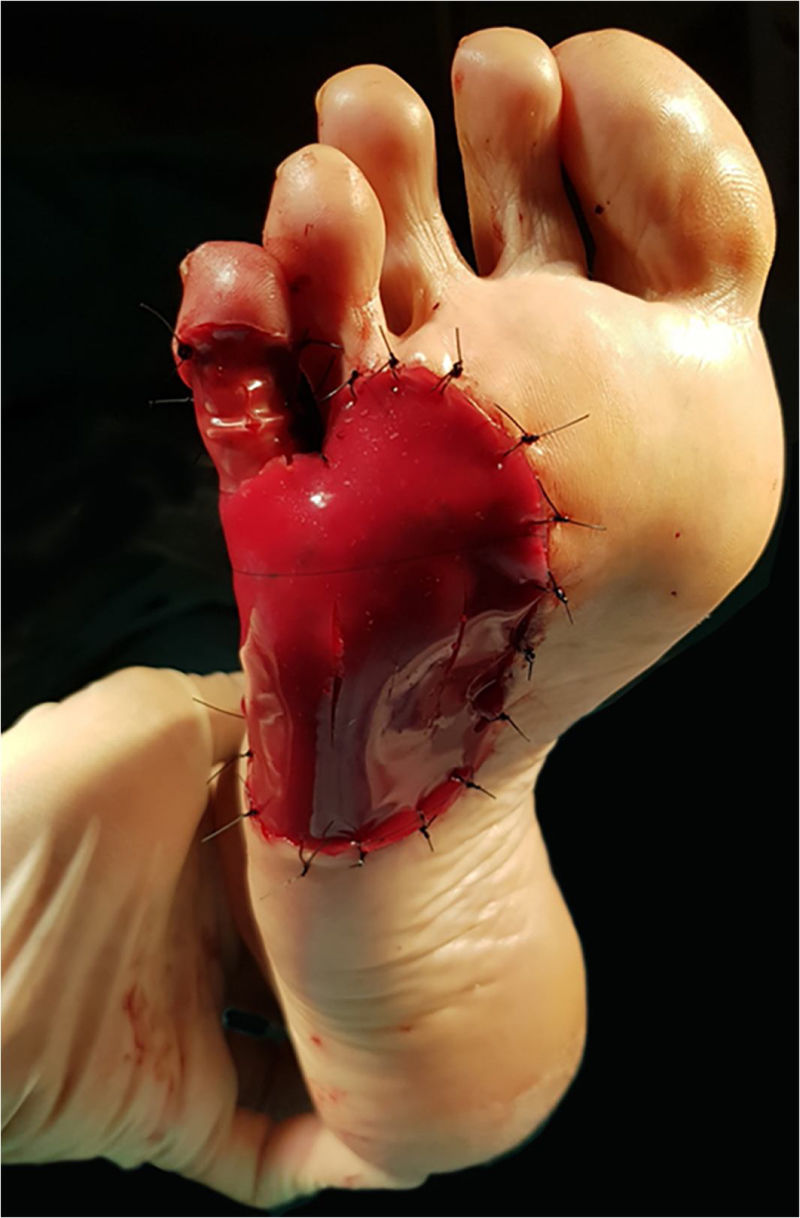
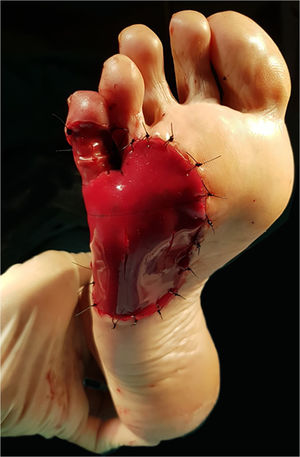
Após discussão sobre alternativas de reparo com nossa paciente, a aplicação desse substituto cutâneo dérmico foi escolhida. A matriz foi recortada para se ajustar ao tamanho do defeito em duas partes: uma para a superfície lateral e plantar, e uma pequena para a cobertura da quinta falange. A camada interna colagenosa de ambas as peças foi colocada em contato com o leito da ferida e fixada com fio de nylon 3/0 (fig. 3). Foi decidido utilizar sutura em vez de grampos cirúrgicos nas áreas de suporte de peso, pois os últimos podem causar dor ocasional se for aplicada pressão inconscientemente. Algumas incisões verticais foram realizadas na camada protetora de silicone para facilitar a drenagem do exudato ou hematoma pós‐operatório. A área cirúrgica foi coberta com curativo de silicone não aderente, gaze e curativo de baixa compressão até o joelho. A paciente foi orientada a evitar pressão local nas semanas posteriores. As visitas de seguimento eram realizadas semanalmente; os curativos eram trocados a cada visita, e a matriz era constantemente examinada em busca de sinais de infecção, bolhas de ar ou hematoma. A identificação precoce de hematomas nos primeiros dias de pós‐operatório é fundamental para um enxerto adequado, podendo ser facilmente drenados por meio de punção com agulha estéril.
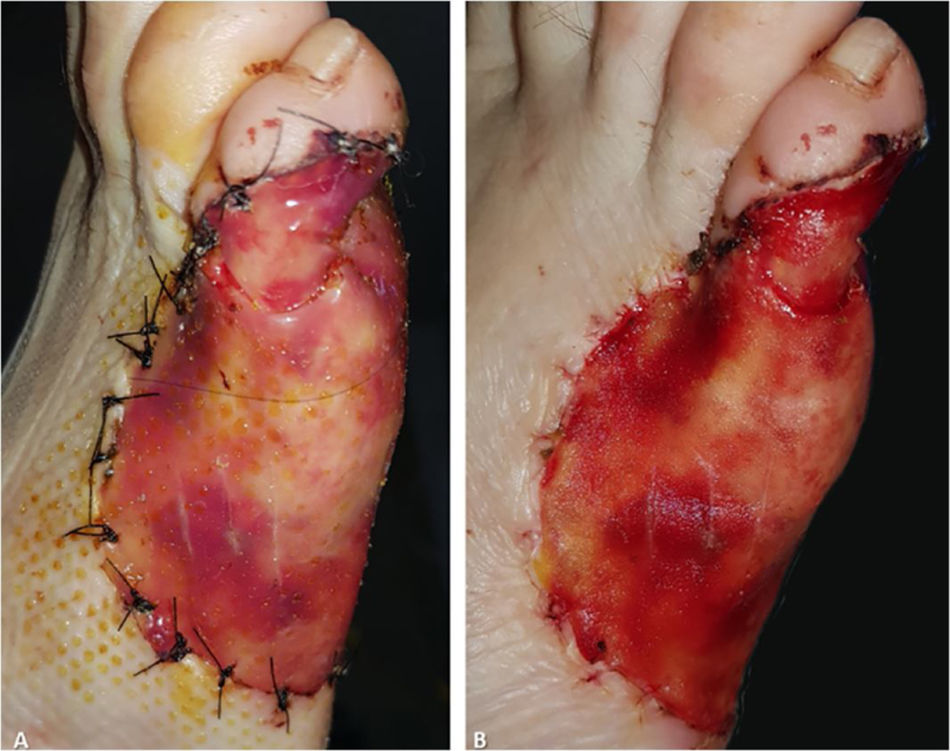
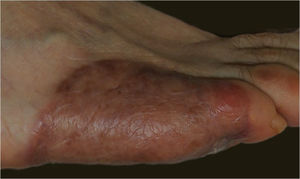
Três semanas após o procedimento inicial, o enxerto revelou um tom amarelo‐alaranjado característico através da camada de silicone, o que indicava enxerto bem sucedido (fig. 4A). A camada temporária de silicone foi facilmente removida na sala de cirurgia, e enxerto de espessura parcial foi obtido da coxa ipsilateral para fornecer cobertura epidérmica permanente (fig. 4B). Posteriormente, os curativos foram trocados semanalmente até a cicatrização completa. No seguimento de 6 meses, o enxerto proporcionava cobertura total do defeito com resultados funcional e estético satisfatórios (fig. 5). Hiperpigmentação leve era perceptível na comparação com a pele ao redor, embora nenhuma retração da cicatriz fosse observada. A paciente não apresentava dificuldade de locomoção ou dor relacionada à deambulação.
O objetivo do reparo cirúrgico em superfícies acrais é repor totalmente o volume perdido e otimizar a correspondência do tecido (em cor e textura), mantendo a funcionalidade sem qualquer sequela relevante. Um volume suficiente de tecido mole é necessário nas áreas de suporte de peso para cobrir o osso subjacente e propiciar uma deambulação adequada.
As alternativas cirúrgicas regularmente utilizadas nesse local são enxertos de pele de espessura parcial ou total, cicatrização por segunda intenção com ou sem pressão negativa, utilização de substitutos de pele, retalhos locais e técnicas microvasculares.3‐8 A decisão individualizada de qual procedimento ou produto utilizar depende das especificações do paciente, como tamanho da ferida, idade, comorbidades, fatores sociais, psicológicos e econômicos. As complicações pós‐operatórias podem incluir hematoma, infecção da ferida, tromboembolismo, perda do retalho e, em casos excepcionais, progressão para amputação.2
A cicatrização por segunda intenção causa incapacidade prolongada e pode levar à necrose do tecido, contração da cicatriz ou anormalidades do contorno. Enxertos de pele de espessura total fornecem cobertura adequada, embora uma área doadora excepcionalmente grande seja necessária em defeitos maiores que 5cm, que pode nem sempre estar disponível. Nossa experiência com enxertos de pele nesse local é decepcionante, porque a perda do enxerto em áreas de suporte de peso é bastante comum. Os retalhos locais e pediculados podem ser difíceis de utilizar em decorrência da dificuldade de encontrar um reservatório adequado de tecido. As técnicas microvasculares parecem ser opção razoável em pacientes jovens, embora sejam demoradas, não estejam disponíveis em todos os ambientes e, principalmente, requeiram anestesia geral. Por último, a amputação parcial deve ser evitada em pacientes jovens, sempre que possível.
Nas últimas décadas, uma grande variedade de substitutos dérmicos foi desenvolvida.9,10 Dependendo da arquitetura do substituto, eles podem ser classificados em matrizes dérmicas acelulares e celulares. As matrizes dérmicas acelulares fornecem materiais semelhantes à matriz extracelular do hospedeiro, induzem a regeneração dérmica e a angiogênese e evitam a perda de fluido e a contaminação nos estágios iniciais do reparo do tecido. Em comparação com as matrizes dérmicas celulares, são mais baratas e fáceis de armazenar. Ambos os tipos são úteis em feridas profundas ou com exposição de ossos, tendões ou cartilagens, pois fornecem um volume considerável de tecidos moles.
Integra™ Bilayer Wound Matrix (Integra Lifesciences, Plainsboro, NJ) é um xenoenxerto dérmico acelular bovino que apresenta uma camada externa de silicone e uma camada interna (“neoderme”) composta de colágeno de tendão bovino reticulado e sulfato de condroitina 6 derivada de tubarão.9 Outros substitutos dérmicos acelulares semelhantes, como Nevelia™ Bilayer Matrix, não têm glicosaminoglicanos em sua “neoderme”, mas apresentam uma camada de silicone reforçada com poliéster que fornece melhor proteção.10 A camada externa de silicone fornece proteção temporária, enquanto a camada interna permanente promove a regeneração dérmica durante um período de três a quatro semanas. Em seguida, um segundo procedimento cirúrgico é necessário para remover a camada externa de silicone e cobrir a “neoderme” com enxerto de pele definitivo de espessura parcial. Ambas as intervenções cirúrgicas podem ser realizadas em ambiente ambulatorial, ao contrário de outras alternativas complexas nesse local que podem exigir anestesia geral.
Em conclusão, grandes defeitos na superfície plantar secundários à excisão de melanomas acrais podem se tornar um desafio para a reconstrução, especialmente em pacientes jovens. Embora a cicatrização por segunda intenção possa mostrar resultados aceitáveis, a incapacidade prolongada causada pela dor e pelo cuidado da ferida são uma desvantagem. As matrizes dérmicas acelulares representam alternativa fácil para cobrir feridas profundas ou com exposição de ossos ou tendões. Apesar do alto custo e da necessidade de dois procedimentos cirúrgicos, essa alternativa cirúrgica pode oferecer excelentes resultados funcionais e estéticos.
Suporte financeiroNenhum.
Contribuição dos autoresEnrique Rodríguez‐Lomba: Aprovação da versão final do manuscrito; revisão crítica da literatura; obtenção, análise e interpretação de dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica do manuscrito; elaboração e redação do manuscrito; concepção e planejamento do estudo.
Belén Lozano‐Masdemont: Aprovação da versão final do manuscrito; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica do manuscrito; elaboração e redação do manuscrito; concepção e planejamento do estudo.
Alejandro Sánchez‐Herrero: Aprovação da versão final do manuscrito; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica do manuscrito.
Jose Antonio Avilés‐Izquierdo: Aprovação da versão final do manuscrito; revisão crítica da literatura; participação intelectual na conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica do manuscrito; elaboração e redação do manuscrito; concepção e planejamento do estudo.
Conflito de interessesNenhum.
Como citar este artigo: Rodríguez‐Lomba E, Lozano‐Masdemont B, Sánchez‐Herrero A, Avilés‐Izquierdo JA. Dermal substitutes: an alternative for the reconstruction of large full‐thickness defects in the plantar surface. An Bras Dermatol. 2021;96:717–20.
Trabalho realizado no Hospital General Universitario Gregorio Marañon, Madri, Espanha.