O hemangioma infantil (HI) é o tumor de tecidos moles mais comum da infância. Embora a maioria desses tumores não seja preocupante, alguns HI podem ser fatais ou ameaçar alguma função, podem levar a desfiguração permanente ou ter anomalias estruturais congênitas associadas, exigindo a identificação precoce e encaminhamento a especialistas para avaliar possibilidade de tratamento. Desde 2008, o propranolol oral tem sido amplamente considerado o tratamento de primeira linha para HI.
ObjetivosAvaliar os resultados estéticos e funcionais dos HI tratados com propranolol de acordo com a idade de início do tratamento.
MétodosEstudo observacional retrospectivo de pacientes com HI com menos de 4 anos de idade no momento do diagnóstico, tratados com propranolol oral. Os parâmetros avaliados incluíram: aspecto morfológico/estético pré e pós‐tratamento do hemangioma, taxa de resolução total, grau de comprometimento funcional das áreas afetadas e sua evolução. Dois dermatologistas pediátricos independentes avaliaram todos os casos, revisando dados clínicos de prontuários médicos e comparando fotografias clínicas tiradas no início e no final do tratamento de cada paciente. Os dados foram analisados com o programa STATA 13.0.
ResultadosA coorte incluiu 138 pacientes, com predominância do sexo feminino. A mediana da idade no início da terapia foi de 3 meses. A taxa de melhora morfológica/estética foi de 99% (IC95% 96‐99), a taxa de resolução total foi de 48% (IC95% 44‐60) e a taxa de melhora funcional atingiu 100%. Ao comparar o resultado da resolução total e a idade de início do tratamento, a melhora foi maior nos pacientes mais jovens (3,5 vs. 4,9 meses; p=0,01). Ao comparar a taxa de resolução total em menores ou maiores de 3 meses no início do tratamento, a porcentagem de resolução total no grupo mais jovem foi de 57% vs. 40% no grupo mais velho (p=0,05).
Limitações do estudoEste estudo tem desenho retrospectivo, no qual as fotografias dos pacientes foram os únicos indicadores utilizados para medir as taxas de regressão. A avaliação visual é subjetiva.
ConclusãoOs presentes resultados sugerem fortemente que o início precoce (antes dos 3 meses de idade) do tratamento de HI com propranolol resulta em taxas de melhora estética e funcional significantemente maiores e maior porcentagem de resolução total.
De acordo com a Sociedade Internacional para o Estudo de Anomalias Vasculares (ISSVA, International Society for the Study of Vascular Anomalies), as lesões vasculares são classificadas em dois tipos principais: tumores e malformações vasculares.1 Da mesma maneira, os tumores são divididos em três grandes grupos: benignos, limítrofes e malignos. Os hemangiomas infantis (HI) pertencem ao grupo de tumores benignos e são os tumores de tecidos moles mais comuns na infância, com incidência estimada de 3% a 10%.2 As lesões geralmente estão ausentes ao nascimento, embora em quase 50% dos casos um precursor sutil, como mácula telangiectásica cercada por halo pálido, mácula eritematosa ou pálida ou, menos comumente, hematoma ou lesão semelhante a arranhão possa ser encontrado.3
A história natural do HI é caracterizada por rápida fase proliferativa que ocorre tipicamente nos primeiros meses de vida, seguida por lenta involução espontânea, que pode durar até os 4 anos de idade.4,5 Embora a maioria desses tumores não seja preocupante, alguns HI podem ser fatais ou ameaçar a função, podem levar a desfiguração permanente ou ter anomalias estruturais congênitas associadas, exigindo a identificação precoce e o encaminhamento a especialistas para avaliar possibilidade de tratamento (tabela 1).6
Hemangioma infantil de alto risco
| De acordo com a localização anatômica do hemangioma | Risco associado |
|---|---|
| Face | Sequela estética |
| Ponta nasal | Sequela estética, ulceração e formação de cicatrizes |
| Lábios ou perioral | Sequela estética, ulceração, formação de cicatrizes e dificuldade de alimentação |
| Periocular | Sequela estética e comprometimento funcional ocular |
| Pavilhão auricular | Sequela estética e comprometimento funcional do pavilhão auricular |
| Parótida | Envolvimento funcional e compressão do nervo facial |
| Área da barba | Hemangioma infantil nas vias aéreas |
| Região mamária | Sequela estética |
| Dobras cutâneas (períneo, axila, pescoço) | Ulceração e formação de cicatrizes |
| De acordo com a morfologia do hemangioma | |
| Focal com borda escalonada | Sequela estética e formação de cicatrizes |
| Segmentar | Malformações associadas, sequela estética,ulceração e formação de cicatrizes |
| De acordo com a distribuição do hemangioma | |
| Segmentar na cabeça e pescoço | Síndrome PHACE |
| Segmentar na área lombossacra | Síndrome LUMBAR |
| De acordo com o número de hemangiomas | |
| Hemangiomas múltiplos (≥ 5) | Envolvimento visceral |
A terapia sistêmica é normalmente indicada em: 1) HI potencialmente fatal; 2) HI com comprometimento funcional; 3) HI ulcerado; e 4) HI com risco de cicatrizes permanentes ou desfiguração.3,7 Desde 2008, o propranolol oral tem sido amplamente considerado o tratamento de primeira linha para HI.8
Aqui, os autores relatam uma série de 138 pacientes com HI tratados com propranolol oral e demonstram objetivamente que o tratamento precoce melhora os resultados.
MétodosUm estudo observacional retrospectivo foi realizado no Setor de Dermatologia Pediátrica do Hospital Italiano de Buenos Aires, Argentina, entre janeiro de 2009 e dezembro de 2019. O estudo incluiu pacientes com HI com menos de 4 anos de idade no momento do diagnóstico, tratados com propranolol oral. Antes do tratamento, foi realizada avaliação cardiológica. Todos os pacientes foram tratados em ambiente ambulatorial, com exceção dos neonatos prematuros, de baixo peso e pacientes com comorbidades que iniciaram o tratamento durante a internação.
Os pacientes receberam 1 a 3mg/kg/dia de propranolol oral, divididos em duas ou três doses, até que não houvesse mais progressão da melhora, o que ocorreu em média após 12,5 meses de tratamento. Os desfechos avaliados neste estudo incluíram: aspecto morfológico/estético do HI pré e pós‐tratamento, incluindo intensidade de cor, espessura, presença de componente profundo, distorção de pontos de referência anatômicos locais, ulceração e cicatriz residual; resolução total, definida como involução completa do hemangioma ou persistência de poucas telangiectasias residuais ou alterações mínimas da textura da pele; comprometimento funcional das áreas afetadas, de ausente a máximo.
A análise foi realizada por dois dermatologistas pediátricos independentes que avaliaram todos os casos, revisando os dados clínicos dos prontuários médicos e comparando as fotografias clínicas tiradas no início e no final do tratamento de cada paciente.
A tabela 2, elaborada pelos autores, mostra as escalas numéricas utilizadas para avaliar cada um desses aspectos e para criar um valor numérico de melhora morfológica/estética para cada paciente. Pacientes com valores totais entre 5 e 8 foram interpretados como apresentando grande melhora; aqueles com valores entre 9 e 12 como apresentando melhora média, e pacientes com valores entre 13 e 17 como apresentando pequena melhora.
Escalas utilizadas para avaliar as principais características do hemangioma infantil
| Aspectos morfológicos/estéticos | ||||
| a) Intensidade da cor (5 pontos) | ||||
| 1) Rosado claro (quase não perceptível) | 2) Rosado | 3) Vermelho manchado | 4) Vermelho opaco | 5) Vermelho brilhante |
| b) Espessura do tumor (3 pontos) | ||||
| 1) Plano | 2) Pouco elevado | 3) Muito elevado | ||
| c) Componente profundo (3 pontos) | ||||
| 1) Ausente | 2) Pequeno | 3) Moderado a acentuado | ||
| d) Distorção de pontos de referência anatômicos locais (4 pontos) | ||||
| 1) Ausente | 2) Pequena | 3) Moderada | 4) Acentuada | |
| e) Ulceração e cicatrizes residuais | ||||
| 1) Ausentes | 2) Presentes | |||
| Resolução total | ||||
| Sim | Não (involução incompleta determinada pela persistência de poucas telangiectasias residuais ou alterações mínimas da textura da pele) | |||
| Comprometimento funcional das áreas afetadas | ||||
| 1) Ausente | 2) Pequeno | 3) Moderado | 4) Acentuado | |
Os dados foram analisados com o programa STATA 13.0.
Aprovação foi obtida do Comitê de Ética do Protocolo em Pesquisa do Hospital Italiano de Buenos Aires em 28 de fevereiro de 2019 (número do protocolo 4058).
ResultadosA coorte incluiu 138 pacientes caucasianos (107 meninas e 31 meninos) e um total de 145 HI.
A localização mais frequente do HI foi cabeça e pescoço (92 lesões, 66,6%), seguida da região perineal (18 lesões, 13%), extremidades (17 lesões, 12,3%), tronco (15 lesões, 10,8%) e hepática (três lesões, 2,2%). Segundo a distribuição, 113 pacientes apresentavam HI focal, 13 tinham HI multifocal e 12 HI segmentar; três casos correspondiam à síndrome PHACE e um caso à síndrome PELVIS. Com base em sua profundidade, foram identificados 53 HI superficiais, 37 HI profundos e 55 combinados.
Todos os pacientes receberam propranolol oral e, nos casos em que havia ulceração, foi adicionado tratamento tópico (somente vaselina e pomadas com metronidazol ou mupirocina) e paracetamol oral. Nenhum outro tratamento sistêmico foi associado ao propranolol nesta série.
O tratamento foi iniciado em uma idade média de 3 meses, com pacientes iniciando propranolol com apenas 1 mês e no máximo com 18 meses de vida. Sessenta e cinco pacientes iniciaram o tratamento antes dos 3 meses de idade, e os 73 restantes após esse período.
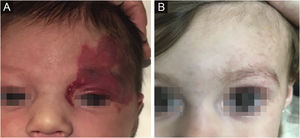
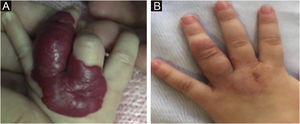
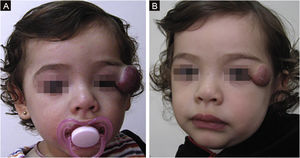
A melhora morfológica/estética observada nos pacientes, pela escala numérica apresentada na tabela 2, indicou que todos apresentavam valores pré‐tratamento entre seis e 15 (mediana=9, IIQ 8‐11). Foi observada grande melhora em 49 pacientes (35,5%,); melhora média foi observada em 84 pacientes (60,9%); e cinco pacientes (4,3%) não apresentaram melhora. As figuras 1 e 2 mostram a resposta ao tratamento em dois pacientes com grande melhora morfológica/estética, e a figura 3 ilustra um caso com pequena melhora que necessitou de tratamento cirúrgico complementar.
O tratamento com propranolol foi descontinuado em uma média de idade de 12,5 meses, sempre que nenhuma melhora adicional fosse observada, com pacientes terminando o tratamento após nove meses e alguns em até 36 meses.
A taxa de resolução total do HI observada nesta coorte foi de 48% (n=66; IC95% 44‐60), e a taxa de melhora funcional total foi de 100% (n=138).
Ao comparar o resultado da resolução total e a idade de início do tratamento, a melhora foi maior nos pacientes mais jovens (3,5 vs. 4,9 meses; p=0,01). Ao comparar a porcentagem de resolução total nos menores ou maiores de 3 meses no início do tratamento, o grupo mais jovem apresentou resolução total de 57% vs. 40% no grupo mais velho (p=0,05).
DiscussãoEmbora a maioria dos HI não necessite de intervenção, há um subconjunto deles que precisa de tratamento imediato para evitar complicações. O pediatra tem papel fundamental na identificação das lesões que irão necessitar de intervenção e no encaminhamento do paciente ao dermatologista pediátrico. Considerando que o período de crescimento acelerado do HI ocorre entre 5,5 e 7,5 semanas de vida, o ideal é que o encaminhamento ao especialista seja feito nessa época,7 buscando a janela de oportunidade para o tratamento ideal.4
O propranolol é um betabloqueador não seletivo, considerado o tratamento atual de escolha para HI que requer terapia sistêmica.8 As doses mais comumente utilizadas de propranolol são de 1 a 1,5mg/kg, 2 ×/dia. A recomendação é iniciar com 1mg/kg/dia e aumentar ao longo de um mês até atingir a dose alvo.9
Ainda não há consenso sobre a duração do tratamento, mas a duração da terapia até pelo menos 12 meses de idade é desejável, a fim de cobrir a fase proliferativa e reduzir o risco de recorrência.10 Os pacientes desta coorte foram tratados, em média, por 12,5 meses, até que nenhuma melhora adicional fosse observada.
Um estudo no qual foram avaliadas fotografias de família concluiu que o período de crescimento mais rápido do HI ocorre antes das 8 semanas de idade e que o momento ideal para encaminhamento ou início do tratamento é com 1 mês de idade, muito antes do momento em que a maioria dos pacientes é encaminhada aos especialistas.5 Na presente série, ao comparar o resultado de resolução total e a idade de início do tratamento, a melhora foi maior em pacientes mais jovens (3,5 vs. 4,9 meses; p=0,01); a porcentagem de resolução total também foi maior naqueles com menos de 3 meses de idade no início do tratamento (57% vs. 40%; p=0,05). Alcançar esses resultados positivos pode evitar perdas funcionais graves, como a perda potencial de visão em um hemangioma periocular ou dificuldade de alimentação em um hemangioma ulcerado nos lábios. Também pode prevenir sequelas estéticas graves que podem exigir intervenções cirúrgicas. Portanto, para aqueles HI que requerem tratamento, o início imediato diminui a morbidade e melhora os resultados em longo prazo.
O propranolol tem excelente perfil de segurança e alta tolerabilidade.11 As reações adversas mais comumente relatadas são resfriamento das extremidades distais e distúrbios do sono, que podem melhorar com a redução da dosagem ou administração da dose noturna mais cedo, respectivamente.5,10 Entretanto, a complicação potencial mais grave é a hipoglicemia, que pode ser evitada administrando a medicação após a alimentação e interrompendo‐a durante doenças em que a criança não esteja se alimentando adequadamente. Outros efeitos colaterais são sintomas gastrintestinais e hiper‐reatividade brônquica, que podem exigir a interrupção temporária do tratamento. Embora a bradicardia e a hipotensão sejam muito infrequentes em crianças saudáveis e, quando ocorrem, geralmente sejam assintomáticas, as diretrizes sugerem controlar a frequência cardíaca e a pressão arterial duas horas após a primeira dose de propranolol e também após o aumento da dose.
Atualmente, recomenda‐se realizar uma avaliação por eletrocardiograma apenas em lactentes com frequência cardíaca basal abaixo do normal para a idade ou naqueles com história familiar de cardiopatias congênitas, arritmias ou história materna de doença do tecido conjuntivo.10
Pacientes com síndrome PHACE requerem atenção especial porque apresentam risco aumentado de anomalias cardíacas e cerebrovasculares, bem como acidente vascular encefálico; portanto, é preferível utilizar a menor dose eficaz de propranolol, dividida em três doses diárias, a fim de evitar grandes flutuações na pressão arterial.12
ConclusãoA intervenção precoce é fundamental no tratamento do HI. O presente estudo demonstra que quanto mais cedo se inicia o tratamento com propranolol, melhor é o resultado obtido. Os resultados do presente estudo enfatizam que o início precoce do tratamento do HI com propranolol, principalmente antes dos 3 meses de idade, resulta em taxas de melhora estética e funcional significantemente maiores, bem como em maior percentual de resolução total.
O papel do pediatra é fundamental no reconhecimento do HI que pode requerer tratamento e no encaminhamento imediato desses pacientes ao dermatologista pediátrico, a fim de iniciar o tratamento precocemente e obter dele o máximo benefício.
Suporte financeiroNenhum.
Contribuição dos autoresAna Giachetti concebeu o estudo e iniciou a pesquisa. Ana Giachetti e Maria Sol Diaz obtiveram, analisaram e interpretaram os dados. Lourdes Martinez Posadas fez a análise estatística. Paula Boggio e Maria Sol Diaz participaram da redação do artigo e revisão crítica do conteúdo intelectual. Todos os autores revisaram e aprovaram o manuscrito final.
Conflito de interessesNenhum.
Os autores agradecem à Dra. Antonela Lamberti pela ajuda na preparação deste artigo.
Como citar este artigo: Giachetti A, Díaz MS, Boggio P, Martínez ML. Early propranolol treatment of infantile hemangiomas improves outcome. An Bras Dermatol. 2023;98:310–5.
Trabalho realizado no Setor de Dermatologia Pediátrica, Departamento de Pediatria, Hospital Italiano de Buenos Aires, Buenos Aires, Argentina.