Pacientes com doenças psicocutâneas frequentemente recusam, nas primeiras consultas, intervenção psiquiátrica, deixam o manejo inicial para o dermatologista. O uso de psicofármacos na prática dermatológica, representados pelos antidepressivos, antipsicóticos, ansiolíticos e estabilizadores de humor, deve ser indicado para que o paciente receba o tratamento mais adequado rapidamente. É importante para o dermatologista ter conhecimento das medicações mais comumente usadas para o melhor manejo dos sintomas psiquiátricos associados a dermatoses, como também no manejo de sintomas dermatológicos desencadeados por enfermidades psiquiátricas.
A prevalência de comorbidades psiquiátricas é maior e mais frequente em pacientes dermatológicos do que na população em geral.1 Estima‐se que 25% a 30% dos pacientes têm alguma desordem mental ou problema emocional, que podem ser responsáveis pela causa, pela predisposição ou pelo fator agravante da afecção cutânea.1,2 A psicodermatologia estuda as doenças cutâneas resultantes da interação pele‐mente, através da sua união com a psiquiatria.3 Engloba manifestações cutâneas resultantes ou agravadas por fatores psicológicos e a avaliação dos prejuízos mentais e sociais decorrentes dessas dermatoses. O manejo das psicodermatoses é fundamental no campo da dermatologia, visto que os dermatologistas são responsáveis pela maioria dos atendimentos ambulatoriais por problemas psicocutâneos.4 Ademais, muitos desses pacientes recusam intervenção psiquiátrica seja pelo estigma associado às doenças mentais ou pela falta de reconhecimento do componente psicológico na sua doença cutânea e, deixam o manejo exclusivamente ao dermatologista.5 Quando há resistência à busca de tratamento psiquiátrico, o dermatologista deve apoiar seu paciente com uma posição de não julgamento, fornecer medicação psicotrópica indicada e encorajar a avaliação com um psiquiatra como complemento, e não como um substituto para a relação terapêutica.
O uso associado de psicofármacos, representados pelos antidepressivos, antipsicóticos, ansiolíticos e estabilizadores de humor, torna‐se essencial nesses doentes, uma vez que as lesões cutâneas podem ser agravadas quando psicopatologias subjacentes não são tratadas. Dessa forma, o conhecimento e a segurança em prescrever os psicotrópicos mais usados auxiliam no manejo dos sintomas psiquiátricos associados com dermatoses, como também no manejo de sintomas dermatológicos desencadeados por síndromes psiquiátricas.
Situações clínicas em que o conhecimento de psicotrópicos se faz necessário ao dermatologista:2
- 1.
Manejo de sintomas dermatológicos associados a enfermidades psiquiátricas;
- 2.
Manejo de sintomas psiquiátricos associados a condições dermatológicas, como fobia social nos pacientes com vitiligo;
- 3.
Manejo de efeitos adversos associados ao uso de psicotrópicos;
- 4.
Manejo de outros efeitos farmacológicos dessas medicações, como, por exemplo, os efeitos anticolinérgico e anti‐histamínico dos antidepressivos e antipsicóticos.
As psicodermatoses podem ser classificadas em seis categorias:6
- 1.
Transtornos psicofisiológicos: compreendem dermatoses primárias que são exacerbadas por fatores emocionais e estresse. Exemplo: psoríase e dermatite atópica;
- 2.
Transtornos psiquiátricos primários: compreendem doenças psiquiátricas primárias que apresentam manifestações cutâneas autoinfligidas, como manifestação secundária a doença psiquiátrica. Exemplo: tricotilomania, delírio de parasitose, dermatite artefacta e escoriações neuróticas;
- 3.
Transtornos psiquiátricos secundários: englobam doenças psiquiátricas que surgem como consequência do impacto psicossocial decorrente de dermatoses existentes. Exemplo: fobia social, depressão que pode surgir junto com a psoríase e a alopecia areata;
- 4.
Doença cutânea sensitiva: compreende sintomas psicogênicos, como prurido ou queimação sem evidência de afecção cutânea ou outra condição médica. Exemplo: vulvodinia e glossodinia;
- 5.
Alterações pelo uso de drogas psicoativas para tratamento dermatológico. Exemplo: prurido, erupções exantemáticas e síndrome de Stevens‐Johnson;
- 6.
Doenças multifatoriais: compreendem doenças nas quais fatores psiconeuroimunológicos desencadeiam ou agravam condições cutâneas. Exemplo: dermatite atópica, psoríase, alopecia areata, prurido crônico.
A maioria dos pacientes com psicodermatoses encontram‐se classificada nos diagnósticos psiquiátricos a seguir:7 Transtornos depressivos; Transtornos de ansiedade; Transtornos psicóticos e transtornos de delírio; Transtorno obsessivo‐compulsivo e transtornos de controle de impulso.
Embora os dermatologistas não tenham treinamento específico para fazer diagnósticos psiquiátricos, uma sólida relação médico‐paciente, desenvolvida ao longo de várias consultas, pode auxiliá‐los na identificação de doenças psiquiátricas subjacentes. A partir de então, devem ser capazes de escolher os psicotrópicos indicados para uma doença psiquiátrica específica.7,8
AntidepressivosO uso dos antidepressivos para tratamento de depressão baseia‐se na teoria monoaminérgica da depressão, na qual deficiências de serotonina, noradrenalina e/ou dopamina estariam implicadas na gênese da doença. Dessa forma, as diferentes classes de antidepressivos atuam no aumento desses neurotransmissores, seja pela inibição de suas recaptações, seja pela inibição da enzima responsável pelas suas degradações (inibidores da monoaminoxidase).9 Além disso, são aprovados também para o tratamento de transtornos de ansiedade, fobia social e transtorno obsessivo compulsivo.
Nenhuma das classes dos antidepressivos mostrou ser a mais efetiva entre todas no tratamento da depressão e nenhum deles é indicado especificamente para cada doença psicocutânea. Alcançam sua dose terapêutica em 4 a 6 semanas, mas recomenda‐se o início com doses baixas e aumento gradual – preferencialmente a cada 14 dias, pelo menos. Na ausência de resposta no fim das 6 semanas iniciais, não se deve insistir na medicação, e sim optar por uma droga alternativa. Se houver uma melhoria parcial dos sintomas, aumentar as doses até chegar naquela ideal para o paciente, avalia‐se de forma individualizada.10 Efeitos adversos são diferentes para cada classe e mais relatados com o uso de antidepressivos tricíclicos. Apesar de não causarem dependência, são descritos sintomas após a descontinuação abrupta, como insônia, náuseas, sudorese, distúrbios sensoriais. Para a retirada, é indicada a diminuição gradativa da droga por várias semanas.11 Considera‐se permanecer com a droga por pelo menos seis meses após resposta terapêutica, antes de tentar retirá‐la, o que minimiza os riscos de retorno dos sintomas.10,12
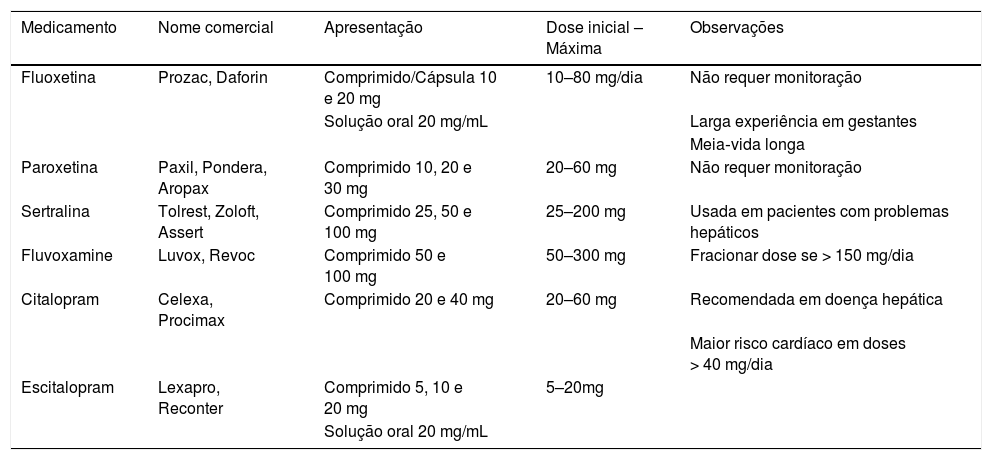
Inibidores seletivos de recaptação de serotoninaOs inibidores seletivos de recaptação de serotonina (ISRS), listados na tabela 1, inibem de forma seletiva a recaptação da serotonina, aumentam, assim, a disponibilidade desse neurotransmissor, que é responsável por influenciar o humor, a cognição, o sono, o apetite e o comportamento sexual.13 O aumento da disponibilidade da serotonina na fenda sináptica modularia a melhoria dos sintomas da depressão baseada na teoria monoaminérgica da depressão.
Principais tipos de inibidores seletivos de recaptação de serotonina (ISRS)
| Medicamento | Nome comercial | Apresentação | Dose inicial – Máxima | Observações |
|---|---|---|---|---|
| Fluoxetina | Prozac, Daforin | Comprimido/Cápsula 10 e 20 mg | 10–80 mg/dia | Não requer monitoração |
| Solução oral 20 mg/mL | Larga experiência em gestantes | |||
| Meia‐vida longa | ||||
| Paroxetina | Paxil, Pondera, Aropax | Comprimido 10, 20 e 30 mg | 20–60 mg | Não requer monitoração |
| Sertralina | Tolrest, Zoloft, Assert | Comprimido 25, 50 e 100 mg | 25–200 mg | Usada em pacientes com problemas hepáticos |
| Fluvoxamine | Luvox, Revoc | Comprimido 50 e 100 mg | 50–300 mg | Fracionar dose se > 150 mg/dia |
| Citalopram | Celexa, Procimax | Comprimido 20 e 40 mg | 20–60 mg | Recomendada em doença hepática |
| Maior risco cardíaco em doses > 40 mg/dia | ||||
| Escitalopram | Lexapro, Reconter | Comprimido 5, 10 e 20 mg | 5–20mg | |
| Solução oral 20 mg/mL |
Apresentam um bom perfil de segurança e costumam apresentar maior tolerabilidade em relação aos tricíclicos, são a primeira escolha terapêutica para muitos pacientes. Os efeitos adversos mais relatados são as alterações gastrointestinais – náusea e dispepsia – insônia, alteração de peso e disfunção sexual, como anorgasmia e redução de libido.14 É liberado seu uso para gestantes, com preferência para aqueles de meia‐vida mais curta, como sertralina e paroxetina.15
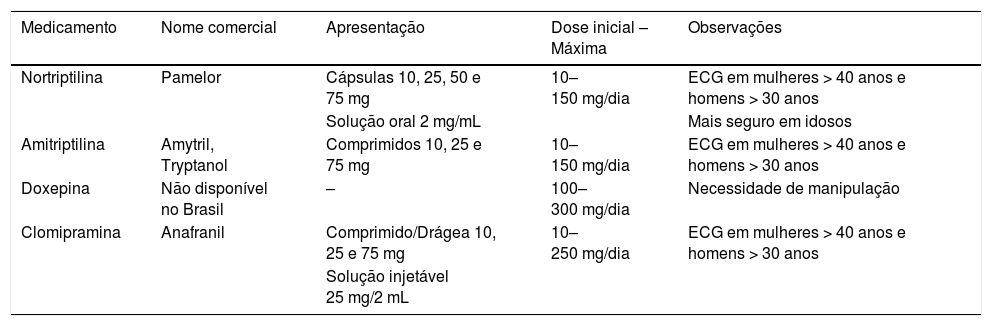
Antidepressivos tricíclicosEssa classe é a mais antiga dos antidepressivos, fármacos listados na tabela 2. Atuam de forma semelhante aos ISRS, aumentam a serotonina e norepinefrina na fenda sináptica. Foram substituídos pelos ISRS ao longo dos anos, pois têm mais efeito sedativo e maior quantidade de outros efeitos colaterais. Entretanto, esses fármacos, em especial a doxepina, apresentam propriedades mais semelhantes aos anti‐histamínicos e por isso são muito usados para insônia e prurido.15,16 Também têm boa atuação em pacientes com dores de origem neural. Geralmente, as doses necessárias para tratamento da dor e do prurido costumam ser menores do que as doses antidepressivas. A nortriptilina tem menos efeitos adversos e deve ser escolhida para uso em idosos.11
Principais tipos de antidepressivos tricíclicos
| Medicamento | Nome comercial | Apresentação | Dose inicial – Máxima | Observações |
|---|---|---|---|---|
| Nortriptilina | Pamelor | Cápsulas 10, 25, 50 e 75 mg | 10–150 mg/dia | ECG em mulheres > 40 anos e homens > 30 anos |
| Solução oral 2 mg/mL | Mais seguro em idosos | |||
| Amitriptilina | Amytril, Tryptanol | Comprimidos 10, 25 e 75 mg | 10–150 mg/dia | ECG em mulheres > 40 anos e homens > 30 anos |
| Doxepina | Não disponível no Brasil | – | 100–300 mg/dia | Necessidade de manipulação |
| Clomipramina | Anafranil | Comprimido/Drágea 10, 25 e 75 mg | 10–250 mg/dia | ECG em mulheres > 40 anos e homens > 30 anos |
| Solução injetável 25 mg/2 mL |
Estão descritos entre os efeitos adversos boca seca, constipação, tonturas, visão turva, taquicardia e retenção urinária.17 Devem ser usados de forma cautelosa em pacientes portadores de doenças cardíacas, tais como alterações de condução. Há contraindicação absoluta para o uso em pacientes após episódio recente (até 6 semanas) de infarto agudo do miocárdio.15 Podem ser usados na gestação, evita‐se a prescrição no primeiro trimestre18.
Doxepina (Sinequan®)Este antidepressivo tricíclico tem propriedades anti‐histamínicas potentes e é usado na dermatologia para pacientes com prurido crônico e urticária, é uma opção ao uso de difenidramina e hidroxizine.12,17 Além disso, quando em formulação tópica (creme 5%), não provoca as reações colaterais características dos antidepressivos tricíclicos usados via oral.16,19 As dosagens, quando usados oralmente, devem ser iniciadas com 25 mg/dia e podem ser aumentadas a cada semana em 10 a 25 mg, alcançam o máximo de 100 mg/dia.
A sedação é o principal efeito adverso e pode ser necessário ajuste nos horários das doses em caso de queixa do paciente. Pacientes com história de alterações do ritmo cardíaco devem ser submetidos a eletrocardiograma antes do início do tratamento. Em casos de aumento das doses da medicação, sugere‐se que o exame seja repetido quando a dosagem chegar a 100 mg/dia12. Atualmente, no Brasil, esse medicamento encontra‐se somente em farmácias de manipulação.
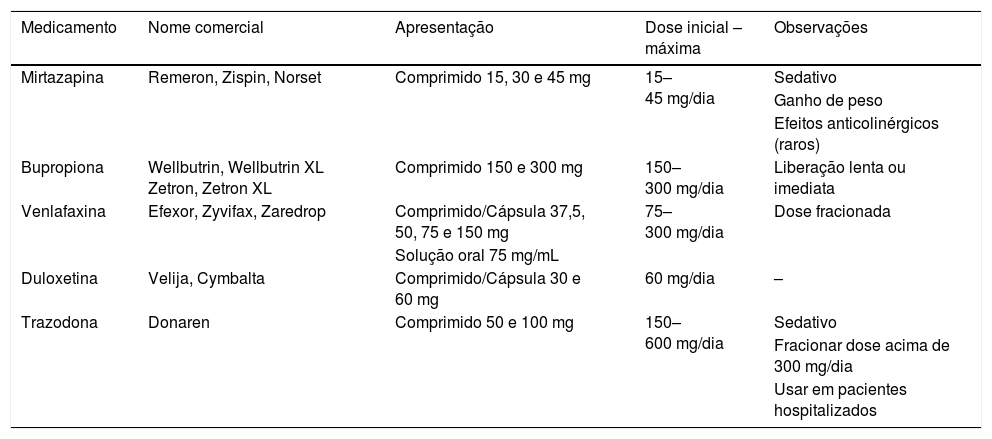
Outros antidepressivosEsses fármacos antidepressivos estão citados na tabela 3:
Principais tipos de outros antidepressivos
| Medicamento | Nome comercial | Apresentação | Dose inicial – máxima | Observações |
|---|---|---|---|---|
| Mirtazapina | Remeron, Zispin, Norset | Comprimido 15, 30 e 45 mg | 15–45 mg/dia | Sedativo |
| Ganho de peso | ||||
| Efeitos anticolinérgicos (raros) | ||||
| Bupropiona | Wellbutrin, Wellbutrin XL Zetron, Zetron XL | Comprimido 150 e 300 mg | 150–300 mg/dia | Liberação lenta ou imediata |
| Venlafaxina | Efexor, Zyvifax, Zaredrop | Comprimido/Cápsula 37,5, 50, 75 e 150 mg | 75–300 mg/dia | Dose fracionada |
| Solução oral 75 mg/mL | ||||
| Duloxetina | Velija, Cymbalta | Comprimido/Cápsula 30 e 60 mg | 60 mg/dia | – |
| Trazodona | Donaren | Comprimido 50 e 100 mg | 150–600 mg/dia | Sedativo |
| Fracionar dose acima de 300 mg/dia | ||||
| Usar em pacientes hospitalizados |
Antidepressivo tetracíclico que age diretamente no aumento da quantidade de serotonina e noradrenalina. Devido ao seu alto potencial de sedação e aumento de peso, é preferencialmente usado em pacientes terminais.11
Bupropiona (Wellbutrin®, Zetron®)Fármaco de recaptação seletiva de norepinefrina e dopamina. Como tem menos efeitos adversos sexuais e semelhante capacidade antidepressiva, ele é preferido em pacientes com queixa de alterações da libido.12 Também deve ser considerado seu uso em pacientes com distúrbios do sono.11 É necessário o fracionamento da dose, exceto nos casos de uso de comprimidos de liberação lenta. É uma medicação geralmente bem tolerada e tem como principais efeitos colaterais insônia, agitação, dor de cabeça, constipação, boca seca, náuseas e tremores. Convulsões são efeitos raros, mas que podem ocorrer e, devido a isso, deve‐se estar atento ao indicar uso em pacientes com história de epilepsia. Deve‐se também evitar o uso da bupropiona em pacientes com história de abuso de álcool e drogas.12,16 Não é recomendado uso da bupropiona na gestação.18
Venlafaxina (Efexor®, Zyvifax®)Medicação liberada oficialmente para uso em depressão e ansiedade, a venlafaxina parece atuar na receptação de serotonina e noradrenalina. Recomenda‐se o início da medicação com doses de 75 mg/dia, com aumento a cada duas semanas, chega‐se a uma dose máxima de 300 mg/dia que deve ser dividida em duas tomadas. Os efeitos adversos mais comumente relatados desse fármaco são insônia e ansiedade e a pressão arterial deve ser monitorada quando usada em doses altas.14,15
A respeito do uso na gestação, apesar de não ter estudos em gestantes, experimentos com animais não demonstraram teratogenicidade.18
AntipsicóticosOs antipsicóticos, relacionados na tabela 4, são antagonistas dos receptores de dopamina, atuam principalmente no bloqueio dos receptores do subtipo D2.20 São divididos em antipsicóticos típicos – pimozida, clorpromazina e haloperidol – e antipsicóticos atípicos – risperidona, olanzapina, sulpiride e quetiapina. Os atípicos têm menor afinidade pelos receptores D2, portanto têm menor incidência de efeitos extrapiramidais, como distonia e parkinsonismo, do que os antipsicóticos típicos.
Principais tipos de antipsicóticos
| Medicamento | Nome comercial | Apresentação | Dose inicial – máxima |
|---|---|---|---|
| Pimozida | Orap | Comprimido 1 e 4 mg | 2–4 mg/dia –20 mg/dia |
| Risperidona | Risperdal, Riss | Comprimido de 1, 2 e 3 mgSolução 1 mg/mL | 2 mg/dia – 8 mg/dia |
| Olanzapina | Zyprexa, Zopix | Comprimido 2,5, 5 e 10 mg | 2,5–5 mg/dia – 15 mg/dia |
| Quetiapina | Seroquel, Quetrox, Queropax | Comprimido 25, 100 e 200 mg | 25–750 mg/dia |
| Aripripazol | Aristab, Abilify | Comprimido 10, 15, 20 e 30 mg | 10–30 mg/dia |
| Ziprasidona | Geodon | Cápsula 40 e 80 mg | 40–160 mg/dia |
| Haloperidol | Haldol | Comprimido 1 e 5 mgSolução oral 2 mg/mLSolução injetável 5 mg/mL | 0,5–15 mg/dia |
As principais vias dopaminérgicas no sistema nervoso central são: mesocorticolímbica, nigroestriatal e túbero‐infundibular. Disfunções na via mesocorticolímbica estão associadas à psicose, esquizofrenia e transtorno do déficit de atenção; disfunções na via nigroestriatal estão relacionadas com a doença de Parkinson e também com efeitos colaterais motores quando usada como terapia dopaminérgica, inclusive efeitos extrapiramidais. Já as disfunções na via túbero‐infundibular provocam alterações na secreção de prolactina, podem ocasionar galactorreia e amenorreia – uma vez que a dopamina é responsável por inibir a secreção de prolactina.13
Os antipsicóticos podem provocar efeitos colaterais decorrentes da ligação a outros receptores, como ganho de peso (receptores histamínicos), hipotensão ortostática (α‐adrenérgicos), constipação e xerostomia (receptores muscarínicos).20 Também podem aumentar o risco de infarto miocárdico e eventos isquêmicos transitórios em pacientes idosos.10
Na dermatologia, os antipsicóticos podem ser usados principalmente nos transtornos delirantes, têm como principal exemplo o delírio de parasitose e a dermatite artefacta.17
O haloperidol é o fármaco mais bem estudado em relação ao uso na gestação, é o antipsicótico de uso preferencial nessas pacientes.21
Pimozida (Orap®)Esse fármaco é o antipsicótico de primeira geração mais usado em psicodermatologia. Age como antagonista potente do receptor central de dopamina. É indicado iniciar com 1 mg/dia, com aumento progressivo a cada duas semanas, até chegar à dose‐alvo, estabelecida entre 2 e 6 mg/dia. A dosagem deve ser mantida por pelo menos um mês após o alcance da melhoria dos sintomas. Mesmo que raros, devido à baixa dose usada para doenças cutâneas, há efeitos adversos citados na literatura que incluem acatisia, rigidez muscular e sensação de inquietação. Devido à possibilidade de alteração de intervalo QT, é recomendado eletrocardiograma em pacientes com história de doença cardíaca antes do início do tratamento. Nos pacientes jovens/hígidos, ainda é controversa a necessidade do exame eletrocardiográfico.16
Risperidona (Risperdal®, Riss®)Principal medicação usada para delírio de parasitoses, a risperidona é um antipsicótico de nova geração e deve ser iniciada numa dose de 0,5 mg antes de dormir, deve ser aumentada em semanas até chegar a uma dose máxima de 4 mg/dia. Pode ocasionar hiperprolactinemia e, consequentemente, galactorreia, amenorreia e disfunções sexuais. Demais efeitos adversos, como a sedação, são poucos comuns e geralmente se resolvem nos primeiros dias. Essa medicação também deve ser usada com cautela em pacientes com história de anormalidades no eletrocardiograma.11,22
Olanzapina (Zyprexa®, Zopix®)A olanzapina é recomendada em doses baixas para doenças psicocutâneas. Sugere‐se iniciar com uma dose de 5‐10 mg/dia até chegar numa dose alvo de 15 mg/dia. Apesar de ser uma medicação geralmente bem tolerada, tem como principal efeito adverso o ganho de peso e consequentemente síndrome metabólica e aumento do risco cardiovascular. Em função disso, é necessário controle do peso, monitoramento de pressão arterial, glicose e lipidograma durante o tratamento com essa medicação.11,14,17
Quetiapina (Seroquel®, Quetrox®, Queropax®)A quetiapina é bem indicada nos casos de pacientes resistentes aos tratamentos anteriores e nos pacientes idosos. No tratamento de psicoses não dermatológicas, é prescrita inicialmente com 25 mg duas vezes ao dia e aumentada até 750 mg/dia. No entanto, para uso dermatológico é recomendada redução da dose de início e de manutenção. A dosagem de 150 mg fracionada em duas tomadas é indicada para o tratamento de delírio de parasitose, por exemplo.12,23
Aumento de peso, sonolência e hipotensão ortostática estão entre os efeitos colaterais mais relatados.11,14
Aripiprazol (Aristab®, Abilify®)É um antipsicótico de nova geração, é diferenciado pela baixa relação com distúrbios metabólicos e efeitos colinérgicos. Tem sido usado para pacientes com delírio de parasitose e escoriações neuróticas, com bons resultados com doses entre 2–30 mg/dia. Geralmente não causa alterações no peso.14
Ziprasidona (Geodon®)Também é um antipsicótico de nova geração, como o aripiprazol. Diferencia‐se dos demais por não ter efeitos anticolinérgicos e por baixa propensão a síndrome metabólica, além de baixa incidência de efeitos sedativos. Entretanto, tem mais riscos de alteração no intervalo QT do que os outros antipsicóticos atípicos. É usado com sucesso no tratamento de pacientes com delírio de parasitoses com doses que variam entre 20–80 mg/duas vezes ao dia.11
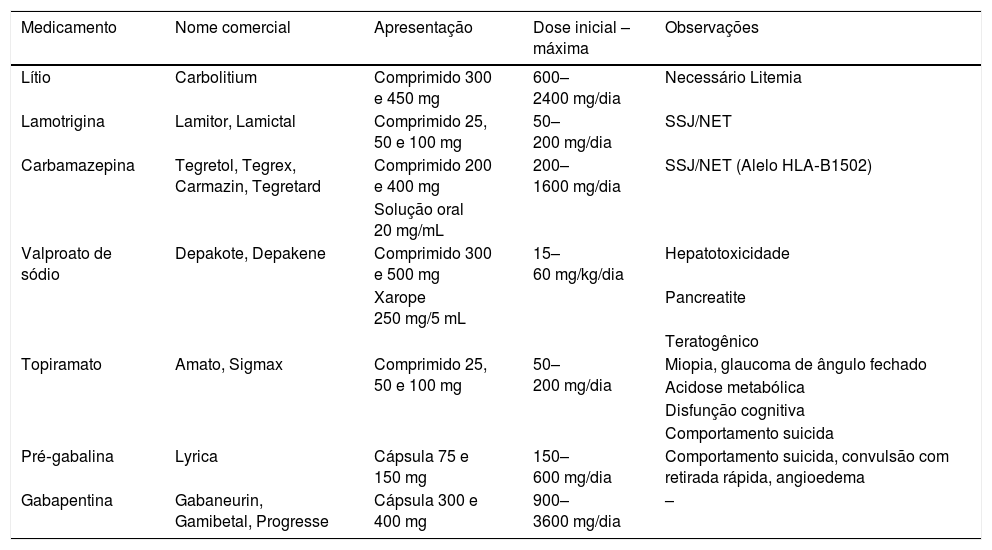
Estabilizadores do humorEstabilizadores de humor, como as drogas antiepiléticas e o lítio, são aprovados para uso em transtorno bipolar e em epilepsia. Seus mecanismos não estão completamente elucidados, mas acredita‐se que tenham ação no sistema nervoso central com o poder de controle da excitação neuronal.24
Muitas dessas medicações, conforme citadas na tabela 5, são usadas em dor neuropática cutânea e são também eficazes no manejo do prurido crônico, além de outros distúrbios sensoriais cutâneos, como as dermatoses autoinduzidas. Principalmente devido ao seu poder de controle de compulsão, são incluídas no tratamento das dermatoses relacionadas à autoescoriação, como prurigo nodular e líquen simples crônico, e as lesões autoinflingidas, como tricotilomania e dermatite artefacta. Essas medicações são sabidamente teratogênicas e devem ser evitadas, se possível, em pacientes do sexo feminino em idade fértil.14
Principais tipos de estabilizadores do humor e anticonvulsivantes
| Medicamento | Nome comercial | Apresentação | Dose inicial – máxima | Observações |
|---|---|---|---|---|
| Lítio | Carbolitium | Comprimido 300 e 450 mg | 600–2400 mg/dia | Necessário Litemia |
| Lamotrigina | Lamitor, Lamictal | Comprimido 25, 50 e 100 mg | 50–200 mg/dia | SSJ/NET |
| Carbamazepina | Tegretol, Tegrex, Carmazin, Tegretard | Comprimido 200 e 400 mg | 200–1600 mg/dia | SSJ/NET (Alelo HLA‐B1502) |
| Solução oral 20 mg/mL | ||||
| Valproato de sódio | Depakote, Depakene | Comprimido 300 e 500 mg | 15–60 mg/kg/dia | Hepatotoxicidade |
| Xarope 250 mg/5 mL | Pancreatite | |||
| Teratogênico | ||||
| Topiramato | Amato, Sigmax | Comprimido 25, 50 e 100 mg | 50–200 mg/dia | Miopia, glaucoma de ângulo fechado |
| Acidose metabólica | ||||
| Disfunção cognitiva | ||||
| Comportamento suicida | ||||
| Pré‐gabalina | Lyrica | Cápsula 75 e 150 mg | 150–600 mg/dia | Comportamento suicida, convulsão com retirada rápida, angioedema |
| Gabapentina | Gabaneurin, Gamibetal, Progresse | Cápsula 300 e 400 mg | 900–3600 mg/dia | – |
O carbonato de lítio, usado no tratamento do transtorno bipolar e depressão grave, age na alteração do metabolismo das catecolaminas neuronais. Deve‐se manter acompanhamento com dosagem do lítio sérico inicialmente a cada 60‐90 dias, pode‐se estender esse intervalo até 6 meses, conforme o tempo de uso. As amostras de sangue devem ser colhidas 8 a 12 horas após a ingestão da dose anterior e antes da dose seguinte. Recomenda‐se a manutenção da litemia entre 0,5‐1,0 mEq/L, o equivalente a dose de 600–900 mg/dia. Sinais de toxicidade podem começar a aparecer já com 1,0–1,5 mEq/L. Requer também monitoramento frequente de funções renais e tireoidiana. Devemos estar atentos quanto ao uso do lítio, devido ao seu alto índice de efeitos adversos cutâneos, como a pioria ou o gatilho para início de psoríase e acne.11,24,25 O lítio é indicado no controle do comportamento impulsivo de pacientes com tricotilomania, devido à alta associação com transtorno obsessivo compulsivo, as doses variam entre 900–1.500 mg.12,26 Pacientes com skinpicking também podem beneficiar‐se do uso do lítio para o controle do impulso, embora não haja uma dose especificada na literatura.11
Lamotrigina (Lamitor®, Lamictal®)É uma medicação usada para tratamento de crises convulsivas. Age farmacologicamente nos canais de sódio neuronais, estabiliza as membranas e inibe a liberação de glutamato, principalmente. Foi demonstrado benefício no uso para skin picking.11. As doses citadas na literatura variam entre 12,5–300 mg/dia.11
Carbamazepina (Tegretol®, Tegrezin®, Tegretard®, Tegrex®, Carmazin®)A carbamazepina, mesmo que não se tenha completamente compreendida sua ação, sabe‐se que estabiliza a membrana nervosa hiperexcitada. É indicada para o tratamento de epilepsia, transtorno bipolar, depressão e dor de origem neural. Na dermatologia, podemos destacar o uso dessa medicação em neuralgia pós‐herpética. Recomenda‐se, além do fracionamento, iniciar com doses mais baixas com aumento progressivo. A dose recomendada para dor neuropática é de 600–1200 mg/dia. Efeitos adversos como sintomas gastrointestinais, tonturas e visão turva estão relatados, como também efeitos cutâneos, relatados a seguir no texto. Riscos mais raros, como agranulocitose e anemia aplásica, estão relatados na literatura.24
Valproato de sódio (Depakote®, Depakene®, Zyvalprex®)A atividade do valproato de sódio, que se converte em ácido valproico no organismo, parece ter relação com o aumento do GABA no sistema nervoso central. As doses indicadas para epilepsia iniciam‐se com 10 a 15 mg/kg/dia, podem ser aumentadas em 5 a 10 mg/kg/dia semanalmente. Considera‐se que doses abaixo de 60 mg/kg/dia têm boa resposta clínica. Para dor neuropática as referências sugerem doses entre 250 e 1500 mg/dia com dose fracionada. Além dos usos na dor crônica, existem relatos de tratamentos com valproato de sódio em pacientes com nevos epidérmicos verrucosos inflamatórios (NEVIL)24.
Topiramato (Amato®, Sigmax®)Medicação anticonvulsivante com múltiplos mecanismos de redução de hiperexcitabilidade neuronal usada no tratamento da epilepsia e profilaxia de enxaqueca. Recomenda‐se iniciar com 25–50 mg por dia por pelo menos uma semana e aumentar a dose a cada uma ou duas semanas. Tem uma dose diária entre 200 e 400 mg/dia e tem como dose máxima 1600 mg.11,24 Existem relatos do uso do topiramato em tratamento de tricotilomania, são necessários estudos com populações maiores para confirmação de eficácia.26
Pré‐gabalina (Lyrica®)Essa medicação tem nos canais de cálcio neuronais o seu mecanismo de ação. Tem em sua bula indicação formal para dor neuropática, epilepsia e fibromialgia. A pré‐gabalina tem boa ação no controle da dor neuropática e bom perfil de segurança por interagir com poucos fármacos em comparação com as outras medicações dessa classe. Alguns autores indicam seu uso também para prurido urêmico. Indica‐se uma dose de 300–600 mg/dia. Geralmente não tem efeitos colaterais graves, são relatados na literatura efeitos como sonolência, tontura e, até mesmo, edema periférico.11,19,24
Gabapentina (Gamibetal®, Progresse®, Gabaneurin®)Geralmente usada para epilepsia e dor neuropática, é um anticonvulsivante derivado do neurotransmissor GABA. É o estabilizador de humor mais estudado na dermatologia e é especialmente eficaz em situações em que a sensibilização do sistema nervoso central é um fator mediador. Usa‐se mais amplamente em neuralgia pós‐herpética, mas também pode ser usada em prurido crônico e outras dores de origem neural, como notalgia parestésica e prurido braquiorradial.25,27,28 Pode ser prescrito na posologia de 300 até 3600 mg/dia. Essa medicação tem bom padrão de segurança no que concerne a interações medicamentosas e tem como efeitos adversos mais relatados a sonolência, enjoo, visão dupla, disfasia, entre outros. Não há dados suficientes para uso na gestação e lactância.15,29
AnsiolíticosAs drogas ansiolíticas são usadas para alívio dos sintomas de ansiedade, atuam diretamente no sistema límbico. Usados em situações especiais, como síndrome do pânico e estresse pós‐traumático, por exemplo, têm um alto poder sedativo e risco de dependência. São divididos em benzodiazepínicos e não benzodiazepínicos.15
BenzodiazepínicosOs benzodiazepínicos atuam farmacologicamente como moduladores do GABA. Deve‐se limitar o uso dessas drogas por de 3 a 4 semanas devido ao alto potencial de dependência e uso abusivo. Alguns autores falam no uso máximo de 6 semanas. Além disso, é necessário ter cuidado quando da retirada da medicação, devido à possibilidade de apresentação de sintomas de abstinência.16 Podem ser divididos em curta duração: triazolam (Halcion®), midazolam (Dormonid®); curta‐intermediária: alprazolam (Frontal®, Alfron®); intermediária‐prolongada: bromazepam (Lexotan®), nitrazepam (Sonebon®), lorazepam (Lorax); prolongada: clonazepam (Rivotril®), diazepam (Valium®), clobazam (Frisium®, Urbanil®), flurazepam (Dalmadorm®).
Podem ser citadas entre os efeitos adversos dessas medicações a dificuldade de aprendizado, amnésia, agressividade, confusão. Há risco de depressão respiratória em pacientes com doenças pulmonares crônicas, bem como com o uso de drogas depressoras do SNC (álcool). São contraindicados no primeiro trimestre de gestação.15,17
Não benzodiazepínicosBuspirona (Ansitec®)É um medicamento ansiolítico não benzodiazepínico que não tem potencial de dependência. Seu início de ação é um pouco mais lento, leva de 2 a 4 semanas e por isso não deve ser usada em situações mais agudas. Devido ao seu perfil, é preferido nos casos em que terapias mais longas precisam ser instituídas. Sugere‐se o início com 15 mg/dia, aumenta‐se 15 mg a cada semana, com uma dose máxima de 60 mg/dia, divididas em duas doses, por sua meia‐vida curta.11,16
Zolpidem (Stilnox®)Usado como indutor do sono, o zolpidem deve ser usado na dose de 5 a 10 mg antes de dormir. Essa droga atua de forma semelhante aos benzodiazepínicos, pode levar a confusão mental e tolerância ao longo do tempo de uso e por isso deve ser usado por curtos períodos.
Reações cutâneas adversas aos psicofármacosAs reações cutâneas adversas desencadeadas pelo uso de psicofármacos são estimadas de acordo com cada droga em até 39% dos casos.30‐36 Há risco aumentado associado ao sexo feminino, aos idosos e aos negros.30 Entre os psicotrópicos, os estabilizadores de humor são os que apresentam a maior prevalência e a maior gravidade das reações cutâneas, as quais podem ser potencialmente fatais.31
O manejo das reações cutâneas associadas aos psicofármacos e a decisão de suspendê‐los devem levar em conta a gravidade da manifestação cutânea e a gravidade da doença psiquiátrica. Além disso, o possível prejuízo em relação à interrupção abrupta da medicação deve ser considerado e avaliado.
PruridoO prurido pode ocorrer pelo uso de qualquer antidepressivo, estabilizador de humor e antipsicótico. Também é uma manifestação relatada pelo uso de benzodiazepínicos, embora seja menos frequente.
Antidepressivos: a bupropiona apresenta a maior incidência de prurido, enquanto as menores taxas são encontradas com a fluoxetina, paroxetina, sertralina e venlafaxina.
Estabilizadores de humor: em todos os fármacos dessa classe.
Antipsicoticos: risperidona, olanzapina, quetiapina e clozapina.
Benzodiazepínicos: há uma maior incidência pelo uso de alprazolan.
Erupções exantemáticasÉ a reação cutânea adversa mais comum desencadeada pelo uso de psicotrópicos. Está associada ao uso de antidepressivos, estabilizadores de humor, antipsicótico.
Antidepressivos: em todos os fármacos dessa classe. Entre os antidepressivos tricíclicos, a maior incidência ocorre com o uso de clomipramina.
Estabilizadores de humor: carbamazepina, gabapentina, lítio, ácido valproico, lamotrigina, topiramato.
Antipsicóticos: risperidona, olanzapina, quetiapina, clozapina, haldol, ziprasidona.
Benzodiazepínicos: alprazolam tem a maior incidência.
Urticária e angioedemaÉ uma manifestação adversa comum. Está associada ao uso de antidepressivos, estabilizadores de humor e antipsicótico.
Antidepressivos: em todos os fármacos dessa classe.
Estabilizadores de humor: carbamazepina, lamotrigina.
Antipsicóticos: risperidona, olanzapina, clozapina e haldol.
Benzodiazepínicos: alprazolam.
Eritema pigmentar fixoAs lesões surgem em até 8 horas após a ingestão da medicação e costumam ser assintomáticas.
Antidepressivos: em todos os fármacos dessa classe.
Estabilizadores de humor: carbamazepina, lítio, gabapentina.
Antipsicóticos: risperidona, olanzapina, quetiapina e haloperidol.
FotossensibilidadeAs reações de fotossensibilidade são divididas em fototóxica e fotoalérgicas e são desencadeadas pela exposição à radiação ultravioleta com o uso de determinadas medicações.
Antidepressivos: fluoxetina, paroxetina, sertralina, escitalopram. Há poucos casos relatados com o uso de antidepressivos tricíclicos.
Estabilizadores de humor: carbamazepina, lamotrigina.
Antipsicóticos: clorpromazina, risperidona, olanzapina, quetiapina, clozapina, haldol.
Pigmentação cutâneaA pigmentação cutânea geralmente ocorre após o uso prolongado de alguns psicotrópicos. Na maioria dos casos, desaparecem lentamente após a interrupção do agente. Podem levar meses ou anos para a o desaparecimento completo da pigmentação.
Antidepressivos: antidepressivos tricíclicos apresentam as maiores incidências.
Estabilizadores de humor: carbamazepina, gabapentina e lamotrigina.
Antipsicóticos: clorpromazina, risperidona, olanzapina, quetiapina, clozapina e haldol.
AlopeciaGeralmente ocorre de forma difusa. A perda de cabelo cessa com a descontinuação do uso da medicação. Está associada ao uso de alguns antidepressivos, estabilizadores de humor e antipsicótico.
Antidepressivos: inibidores seletivos de recaptação de serotonina.
Estabilizadores de humor: lítio, carbamazepina, lamotrigina, ácido valproico.
Antipsicóticos: risperidona, olanzapina.
Erupções acneiformesGeralmente as lesões apresentam‐se como pústulas foliculares, sem comedões. Ocorrem na face, tórax e na parte superior do dorso. Estão associados, principalmente, com o uso dos antidepressivos.
Antidepressivos: em todos os fármacos dessa classe.
Estabilizadores de humor: lítio, carbamazepina, lamotrigina, topiramato.
Antipsicóticos: quetiapina, risperidona.
Reações psoriasiformesAs lesões geralmente aparecem bilateralmente nos cotovelos, joelhos e couro cabeludo.
Antidepressivos: fluoxetina, escitalopram, venlafaxina.
Estabilizadores de humor: lítio, carbamazepina, ácido valproico.
Antipsicóticos: risperidona e quetiapina.
Dermatite seborreicaÉ uma manifestação comum aos psicofármacos, especialmente pelo uso de antidepressivos e estabilizadores de humor.
Antidepressivos: fluoxetina, paroxetina, venlafaxina.
Estabilizadores de humor: lítio, carbamazepina e ácido valproico.
Antipsicóticos: risperidona, olanzapina, clozapina e haldol.
Eritema multiformeÉ uma reação adversa grave e rara. São descritos casos de lesões eritema multiforme‐like com o uso de antidepressivos e antipsicóticos.
Antidepressivos: fluoxetina, paroxetina, sertralina, duloxetina e bupropiona.
Estabilizadores de humor: carbamazepina, lamotrigina, gabapentina ácido valproico.
Antipsicóticos: risperidona e clozapina.
Síndrome de Stevens‐Johnson e necrólise epidermica tóxicaSão reações adversas graves associadas, principalmente, ao uso de estabilizadores de humor. Raramente ocorre pelo uso de antidepressivos. A medicação suspeita jamais deve ser prescrita novamente.
Antidepressivos: fluoxetina, sertralina, paroxetina, bupropiona e duloxetina.
Estabilizadores de humor: carbamazepina, lamotrigina e ácido valproico.
Antipsicóticos: quetiapina e clozapina.
Eritrodermia exfoliativaÉ uma reação adversa grave. Está mais associada com uso de alguns antidepressivos tricíclicos. Raramente ocorre com o uso de antipsicóticos.
Antidepressivos: amitriptilina, nortriptilina, clomipramina, mirtazapina.
Estabilizadores de humor: lítio, carbamazepina.
Antipsicóticos: risperidona, e quetiapina.
Síndrome DRESSÉ uma reação adversa grave e que, além do envolvimento cutâneo, apresenta febre e acometimento de vários órgãos.
Antidepressivos: amitriptilina, imipramina e fluoxetina.
Estabilizadores de humor: carbamazepina, lamotrigina, ácido valproico.
Antipsicóticos: olanzapina.
Vasculite de hipersensibilidadeInicialmente, manifesta‐se por púrpura nos membros inferiores. Pode haver acometimento sistêmico de diferentes órgãos.
Antidepressivos: paroxetina, fluoxetina e sertralina.
Estabilizadores de humor: carbamazepina e lamotrigina.
Antipsicóticos: clozapina, Haldol.
ConclusãoO reconhecimento e o manejo psicofarmacológico de transtornos psicocutâneos não deve ser negligenciado pelo dermatologista, uma vez que pacientes dermatológicos têm alta prevalência de comorbidades psiquiátricas. A habilidade de prescrever psicotrópicos torna‐se ainda mais relevante quando o tratamento psiquiátrico é preterido pelo paciente. Ademais, a prescrição de psicofármacos por um dermatologista pode vir a ser mais bem aceita do que a prescrita por um psiquiatra, devido ao estigma que envolve saúde mental e o tratamento com esse profissional.
O dermatologista deve conhecer os mecanismos, as indicações e os efeitos colaterais dos agentes psicotrópicos mais usados para que possa fornecer o melhor tratamento e evitar o agravamento das psicodermatoses. É necessário, porém, que seja estabelecida uma atitude de empatia e suporte a esses pacientes para que a intervenção com psicotrópicos seja aceita e aderida. A escolha do psicotrópico deve ser baseada na psicopatologia subjacente. Os transtornos depressivos, de ansiedade, psicóticos e de delírio e os obsessivos‐compulsivos são os mais encontrados na prática dermatológica.
Ressalta‐se, ainda, que o uso de psicofármacos constitui um dos componentes do tratamento global ao paciente com psicodermatose. Deve‐se continuar a encorajar a busca de tratamento psiquiátrico e suporte psicoterápico para que o paciente tenha melhores resultados terapêuticos e melhor qualidade de vida.
Suporte financeiroNenhum.
Contribuição dos autoresMagda Blessmann Weber: Concepção e planejamento do estudo, participação efetiva na orientação da pesquisa, revisão crítica da literatura, revisão crítica do manuscrito.
Júlia Kanaan Recuero: Elaboração e redação do manuscrito, revisão crítica da literatura, revisão crítica do manuscrito.
Camila Saraiva Almeida: Elaboração e redação do manuscrito, revisão crítica da literatura, revisão crítica do manuscrito.
Conflitos de interesseNenhum.
Questões EMC| 1. Assinale a resposta incorreta: |
| a) Transtornos psicofisiológicos englobam dermatoses primárias que podem ser agravadas por fatores emocionais ou estresse. |
| b) Transtornos psiquiátricos primários podem levar a manifestações cutâneas. |
| c) Transtornos psiquiátricos secundários não têm relação com psicodermatoses. |
| d) Doenças sensitivas da pele ou mucosas não apresentam lesões dermatológicas primárias. |
| 2. Assinale a resposta correta, em relação aos antidepressivos: |
| a) Os antidepressivos têm indicações específicas para algumas dermatoses. |
| b) Pode‐se esperar até 2 meses para observar os efeitos terapêuticos desejados. |
| c) Os antidepressivos tricíclicos são os que apresentam maior quantidade de efeitos colaterais. |
| d) Pode‐se suspender o tratamento assim que forem alcançados os efeitos terapêuticos desejados. |
| 3. Em relação aos ISRC, é correto afirmar que: |
| a) Não devem ser usados durante a gestação. |
| b) Apresentam boa tolerabilidade e um dos principais efeitos colaterais é a redução da libido. |
| c) Necessária monitoração regular dos pacientes, independentemente da faixa etária. |
| d) A sertralina não deve ser usada em pacientes com doença hepática. |
| 4. Para os antidepressivos tricíclicos assinale a opção incorreta: |
| a) É a classe de antidepressivos mais antiga. |
| b) Os efeitos colaterais mais importantes são a boca seca, constipação, tonturas, taquicardia e retenção urinária. |
| c) Dores neuropáticas e prurido respondem ao tratamento com doses mais baixas do que as geralmente empregadas. |
| d) Pacientes com doenças cardiovasculares e doentes com infarto do miocárdio recente podem usar a droga sem restrições. |
| 5. Assinale a resposta correta em relação aos antipsicóticos: |
| a) São divididos entre típicos e atípicos, os atípicos são mais novos. |
| b) Podem ser usados na população mais idosa sem necessidade de cuidados especiais. |
| c) Raramente causam reações adversas cutâneas. |
| d) Têm pouco efeito quando usados para o tratamento de delírio de parasitose e dermatite artefacta. |
| 6. Com relação aos estabilizadores de humor, assinale a resposta incorreta: |
| a) Incluem os antiepiléticos e o lítio. |
| b) São bastante eficazes no tratamento da dor neuropática e do prurido. |
| c) Não têm efeitos teratogênicos e podem ser usados sem restrição durante a gestação. |
| d) Podem ser usados também nas psicodermatoses ligadas à compulsão. |
| 7. Assinale abaixo a opção incorreta em relação aos benzodiazepínicos: |
| a) São drogas que causam dependência e não devem ser usadas por tempo longo. |
| b) A retirada rápida da droga pode causar sintomas de abstinência. |
| c) Efeitos colaterais como amnésia, agressividade e confusão mental podem ocorrer com o uso dessas drogas. |
| d) Usados sem restrições em doentes com doença pulmonar crônica. |
| 8. Assinale abaixo a opção incorreta: |
| a) Psicofármacos, em geral, podem causar reações cutâneas indesejadas em pacientes tratados com essas drogas. |
| b) As manifestações comuns são prurido, erupções exantemáticas e urticária/angioedema. |
| c) Antidepressivos de todas as classes podem apresentar eritema pigmentado fixo. |
| d) Reações de fotosenssibilidade são raras em todas as drogas usadas para psicodermatoses. |
| 9. Reações psorisiformes e dermatite seborreica são mais comuns com: |
| a) Antidepressivos e estabilizadores de humor |
| b) Benzodiazepínicos |
| c) Antidepressivos tricíclicos |
| d) Lítio |
| 10. SSJ e NET ocorrem com mais frequência com quais das medicações abaixo: |
| a) Antidepressivos |
| b) Estabilizadores de humor |
| c) Antipsicóticos |
| d) Benzodiazepínicos |
| GABARITO: Atualização em dermatoses parasitárias. An Bras Dermatol. 2020;95(1):1‐14 | ||||
| 1. b | 3. b | 5. c | 7. b | 9. d |
| 2. c | 4. d | 6. c | 8. c | 10. a |
Como citar este artigo: Weber MB, Recuero JK, Almeida CS. Use of psychiatric drugs in Dermatology. An Bras Dermatol. 2020;95:133–143.
Trabalho realizado no Departamento de Dermatologia, Universidade Federal de Ciências da Saúde de Porto Alegre, Porto Alegre, RS, Brasil.