O número de indivíduos que fazem tatuagem vem crescendo na população mundial e, com ele, o de relatos de complicações que variam de reações aos pigmentos injetados a infecções causadas por agentes inoculados no processo da pigmentação. O diagnóstico de tais eventos indesejados pode ser obtido por meio de métodos complementares não invasivos, preservando ao máximo o desenho da tatuagem. Apresentamos dois casos de pacientes com verrugas sobre tatuagem e correlacionamos seus aspectos clínicos aos dermatoscópicos in vivo e ex vivo e aos achados no exame histopatológico, para determinar padrões que auxiliem o diagnóstico dessas lesões sem a biópsia.
A prática da ornamentação da pele é um hábito tão antigo quanto a civilização, e encontrada em múmias do período entre 2.000 e 4.000 a.C.1 Atualmente, estima‐se que 21% da população adulta dos EUA apresentam pelo menos uma tatuagem no corpo2 e 25% na Alemanha.3 No que se refere à população brasileira, a prevalência de indivíduos com tatuagem varia entre 10% a 26% em homens e 10% a 22% em mulheres.4
No processo de tatuagem, o indivíduo é exposto a reações histológicas aos pigmentos (eczematosas, sarcoídeas, granulomatosas, pseudolinfomatosas),4 além de infecções provocadas por diferentes patógenos, o que pode acarretar quadros graves e de difícil tratamento.1,2 Entre essas infecções há relatos de aquisição de doenças sistêmicas, como hepatite B, hepatite C e infecção pelo HIV,1 e localizadas na pele, como microbacterioses atípicas2,5 e verrugas.6
Apresentamos dois casos de pacientes que, após a tatuagem, evoluíram com lesões sobre a linha de pigmentação, o diagnóstico clínico, dermatoscópico e histopatológico foi definido como verruga.
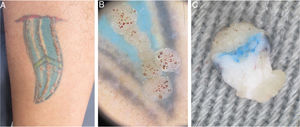
No primeiro caso, paciente de 39 anos, com tatuagem na face lateral da panturrilha esquerda havia oito anos, referiu lesões localizadas sobre a tatuagem havia sete anos, um ano após tê‐la feito. Negava uso de medicações contínuas, antecedentes pessoais ou uso de tópicos nas lesões. Ao exame, apresentava numerosas pápulas eritemato‐descamativas que variavam entre 3 a 7mm de diâmetro, dispostas sobre os contornos da tatuagem, formando trajetos lineares. À dermatoscopia, foram notadas projeções agrupadas e curtas, de diâmetro e comprimento semelhantes, em padrão de “maçaneta”, além de capilares glomerulares trombosados, que conferiam aspecto de pontos vermelhos na superfície da lesão. Feita biópsia incisional com punch e dermatoscopia ex vivo da peça para melhor análise das estruturas cutâneas e suas alterações, notou‐se aspecto verruciforme papilomatoso na epiderme e presença de pigmento subjacente na derme (fig. 1). O resultado do exame histopatológico foi compatível com o de verruga sobre tatuagem (fig. 2).
A, Aspecto clínico da tatuagem com múltiplas pápulas dispostas linearmente. B, Dermatoscopia in vivo (aumento 10×) evidencia pápulas com projeções digitiformes e pontilhados vermelhos correspondentes a ectasias vasculares. C, Dermatoscopia ex vivo (aumento 20×) evidencia na porção superior a epiderme com projeções papilomatosas e pontilhados hemorrágicos e presença de pigmento na derme superficial.
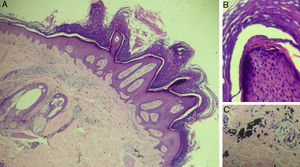
Exame histopatológico do paciente 1, (Hematoxilina & eosina). A, aumento 40×, evidencia epiderme com papilomatose, hiperceratose proeminente com paraceratose, hipergranulose, acantose e cristas epidérmicas alongadas e derme com presença de depósito extracelular de pigmento preto, compatível com pigmento exógeno. B, aumento de 200× evidencia detalhe de papilomatose. C, aumento de 200× com detalhe do acúmulo do pigmento preto na derme.
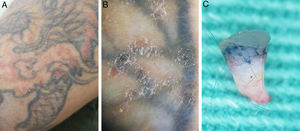
No segundo caso, paciente de 33 anos, com tatuagem no membro superior esquerdo havia 12 anos, referiu lesões disseminadas havia seis anos sobre o desenho. Apresentava antecedente pessoal de infecção pelo vírus HIV, em uso de zidovudina, lamivudina, ritonavir e darunavir (carga viral indetectável e contagem de células CD4+ 582/mm3) e condiloma acuminado genital (múltiplas verrugas de aspecto papilomatoso) em tratamento. Ao exame físico, apresentava dermatose localizada no membro superior e escapular esquerdo caracterizada por múltiplas pápulas achatadas eritemato‐descamativas e confluentes, de aspecto diferente das lesões genitais, formando placas de limites precisos e bordas irregulares. Algumas lesões acompanhavam o desenho da tatuagem, enquanto outras acometiam pele sã. À dermatoscopia apresentou aspecto inespecífico, com pontos isolados de descamação. Feita biópsia incisional e, assim como no primeiro caso, foi feita dermatoscopia ex vivo da peça, que evidenciou epiderme levemente espessada com discreta papilomatose com presença de pigmento na derme (fig. 3). O resultado do exame histopatológico foi compatível com o diagnóstico de verruga sobre tatuagem (fig. 4).
A, Aspecto clínico da tatuagem com múltiplas pápulas eritematosas discretas e dispostas difusamente, tanto sobre a tatuagem quanto na pele sã. B, Dermatoscopia in vivo (aumento 10×) evidencia detalhe das pápulas com descamação inespecífica, sem projeções digitiformes e pontilhados vermelhos. C, Dermatoscopia ex vivo (aumento 20×) evidencia na porção superior a epiderme pouco espessada e com discretas projeções papilomatosas planas, associadas à presença de pigmento na derme superficial e média.
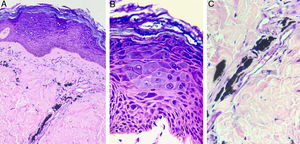
Exame histopatológico do paciente 2, (Hematoxilina & eosina). Em A (aumento de 200×) é evidenciada epiderme hiperceratótica com presença de ceratinócitos balonizados na superfície epidérmica. Na derme há depósito de pigmento preto exógeno ao redor dos vasos. Em B (aumento de 400×) ficam evidentes o polimorfismo e a hipercromia nuclear, além do citoplasma amplo e basofílico dos ceratinócitos, caracteriza‐se o efeito citopático do HPV. Em C (aumento de 400×) nota‐se com detalhe o pigmento preto da tatuagem depositado ao redor dos vasos.
Relatos de contaminações na pele decorrentes do processo de tatuagem têm aumentado nos últimos anos, desde doenças infecciosas bacterianas, como microbacterioses atípicas e hanseníase, virais, como verrugas e molusco contagioso, até infecções transmitidas classicamente por contágio sexual, como a sífilis. Tal aumento estimulou nos Estados Unidos uma ação conjunta da Food and Drug Administration (FDA) com o Centers for Disease Control and Prevention (CDC), a fim de revisar os critérios de vigilância sanitária dos centros de tatuagem. Outro passo importante foi o de educação dos profissionais da saúde para reconhecimento e tratamento adequado das infecções e reações cutâneas nas tatuagens.2
As verrugas são afecções cutâneas frequentes, provocadas pelo papilomavírus humano (HPV), um DNA vírus de distribuição universal.7 Disfunções na barreira epitelial por traumatismos possibilitam a transmissão viral. Nos casos apresentados, houve quebra da barreira cutânea durante a realização das tatuagens com possível inoculação do vírus durante o processo.3 As verrugas virais na área afetada podem surgir após um período de incubação que geralmente varia de três semanas a oito meses.7 Em alguns casos, o período de latência é mais longo, pode chegar a 10 anos, e dificulta a relação entre o surgimento da lesão e a inoculação direta através do procedimento. Nesses casos, propõe‐se que o desenvolvimento das verrugas dependeria de uma desregulação do sistema imune,8 visto que a imunidade mediada por células tem papel importante na resposta do hospedeiro ao HPV.7 Isso pode ser evidenciado no segundo paciente, portador de HIV, que apresentou quadro mais extenso e persistente.
Em uma revisão sobre implantação de verrugas em tatuagens, foi observado que o risco de se adquirir uma verruga sobre o pigmento preto é sete vezes maior do que sobre pigmento colorido ou que em pele sem tatuagem.6 Dos casos aqui relatados, o primeiro paciente sem comorbidades apresentou lesões verrucosas mais restritas à tal coloração, enquanto o segundo apresentou lesões que não respeitavam a linearidade do pigmento e acometia até pele sã.
A dermatoscopia foi de grande valia nos casos relatados. Aspectos classicamente presentes em verrugas vulgares e anogenitais são observados nas lesões sobre as tatuagens aqui apresentados no primeiro caso,9,10 possibilitaram o diagnóstico da lesão HPV induzida mesmo sobre o pigmento. No segundo caso, houve maior dificuldade de identificar tais aspectos dermatoscópicos, achados também escassos na apresentação clínica. Um sequenciamento do HPV nesse caso seria muito interessante para caracterizar melhor se a lesão é de um betapapilomavírus e se o HPV do condiloma acuminado é o mesmo da tatuagem. Entretanto, não foi possível fazer tal análise.
Outro aspecto ilustrativo deste estudo é a dermatoscopia ex vivo, que possibilita a identificação tanto das alterações epidérmicas provocadas pelo HPV quanto das dérmicas produzidas pela presença de pigmento da tatuagem. Tais achados foram compatíveis com os identificados no exame histopatológico.
A importância do presente estudo consiste em apresentar os aspectos clínicos, dermatoscópicos e histológicos desencadeados pela infecção por HPV associado às tatuagens, além dos achados da dermatoscopia ex vivo semelhantes aos identificados no exame histopatológico. Enfatizamos a importância da suspeição clínica da infecção por HPV, manifestada pelo surgimento de verrugas após tatuagem, e da necessidade de adoção de medidas de saúde pública que tornem esse procedimento mais seguro, com o intuito de evitar eventos futuros.
Suporte financeiroNenhum.
Contribuição dos autoresJohn Verrinder Veasey: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Ana Luisa Nasser Erthal: Concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; revisão crítica da literatura; revisão crítica do manuscrito.
Rute Facchini Lellis: Obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados.
Conflitos de interesseNenhum.
Como citar este artigo: Veasey JV, Erthal ALN, Lellis RF. In vivo and ex vivo dermoscopy of lesions from implantation of human papillomavirus in tattoos: report of two cases. An Bras Dermatol. 2020;95:78–81.
Trabalho realizado na Clínica de Dermatologia, Irmandade da Santa Casa de Misericórdia de São Paulo, São Paulo, SP, Brasil.